本症可发生于任何年龄,但发病高峰年龄为40岁左右,患病率随年龄增长有逐渐增高趋势。临床上以男性多见,女性约占5%,且多为绝经后妇女,常有家族遗传史。此外,肥胖及体力活动较少者易患本病。
尿酸沉积导致痛风性关节炎
血浆白蛋白及α1和α2球蛋白减少、局部组织pH值和温度降低等可使尿酸盐的溶解度下降,尿酸盐容易以无定形或微小结晶形式析出,并沉积于组织中。关节组织中的血液供应相对较少,温度较低;而且关节周围基质含有较多酸性黏多糖,导致pH值降低,故较其他组织更容易发生尿酸盐沉积。
急性关节炎
典型发作者起病急骤,多数患者发病前无先兆症状,或仅有疲乏、全身不适、关节刺痛等。常于夜间突然发病,并可因疼痛而惊醒。症状一般在数小时内发展至高峰,受累关节及周围软组织呈暗红色,明显肿胀,局部发热,疼痛剧烈,常有关节活动受限。可伴有体温升高、头痛等症状。少数患者因关节炎症状轻微而未引起重视,以致发生关节畸形后才发现患有痛风。绝大多数患者在初次发病时仅侵犯单个关节,其中以足趾关节和第一跖趾关节最先累及,可同时发生多关节炎。根据发作频率,其他易受累的关节依次为足、踝、跟、膝、腕和肘关节。大关节受累时可伴有关节腔积液。症状反复发作可累及多个关节。通常,急性关节炎症状以春季多见。关节局部损伤如扭伤、穿鞋过紧、长途步行及手术、饥饿、饱餐、饮酒、食物过敏、高嘌呤食物、疲劳、寒冷、感染等均可诱发痛风性关节炎急性发作。
高尿酸血症引起急性关节炎发作、痛风石形成及关节和肾脏改变时,称为痛风。但是并非所有的高尿酸血症都发展为痛风,部分患者的高尿酸血症可终生无痛风性关节炎发作。通常,高尿酸血症的程度越重,持续时间越长,引起痛风发作的概率越高。当血尿酸浓度超过饱和浓度时,容易形成针状结晶而析出,引起痛风性关节炎和骨关节损害。痛风性关节炎和痛风性骨关节病的发作与关节内铁蛋白和转铁蛋白饱和水平升高、铜锌-过氧化物歧化酶(CuZn-superoxide dismutase,CuZn-SOD)活性降低所致的尿酸钠-铁结晶沉积及酪氨酸-尿酸钠-铁结晶引起的炎症有关。
关节滑囊中的多形核白细胞吞噬尿酸盐后,迅速释放出白三烯B4(leukotriene B4,LTB4)、补体C5α、糖蛋白等趋化因子,大量白细胞聚集至关节周围组织及关节囊内。与此同时,被吞噬的尿酸盐可在细胞内引起一系列反应,导致多形核白细胞损伤,使尿酸盐和溶酶体酶溢出,进入滑囊液中,并释放缓激肽等多种炎症因子而引起炎症反应。此外,尿酸盐尚可刺激巨噬细胞、单核细胞和滑膜成纤维细胞产生PGE2、IL-1和胶原酶等,对关节的炎症反应具有促进作用。
下肢关节(尤其是跖趾关节)承受的压力最大,容易损伤,局部温度较低,常为痛风性关节炎的好发部位。最容易发生尿酸盐沉积的组织为关节软骨,可引起软骨退行性改变,导致滑囊增厚、软骨下骨质破坏及周围组织纤维化,晚期可发展为关节僵硬和关节畸形。由于滑囊液尿酸盐结晶表面覆盖有免疫球蛋白、纤维蛋白原等,其中IgG可增强局部炎症反应,而此作用又可被某些蛋白抑制,因此不同患者对由尿酸盐引起的急性关节炎反应存在一定差异。
急性关节炎发作多具自限性。轻微发作一般经过数小时至数日缓解,症状严重者可持续1~2周或更久。通常,痛风性急性关节炎发作缓解后症状消失,关节活动恢复正常,此阶段称为间歇期,可持续数月至数年。少数患者的局部皮肤遗留不同程度的色素沉着。受累关节局部皮肤出现瘙痒和脱屑为本病的特征性表现。多数患者于1年内症状复发,其后每年发作数次或数年发作1次。少数患者可终生仅有一次单关节炎发作。个别患者发病后可无明显间歇期,关节炎症状长期存在,直至形成慢性痛风性关节炎。
慢性关节炎
本期仅有血尿酸升高。由无症状的高尿酸血症发展至临床痛风,一般需历时数年至数十年,有的甚至可以终生不发生急性关节炎或痛风石。导致高尿酸血症进展为临床痛风的确切机制尚不清楚。通常,高尿酸血症的程度及持续时间与痛风症状相关。
多数情况下,长期无症状的高尿酸血症不引起痛风性肾病或肾石病。由于慢性无症状性高尿酸血症与心血管疾病关系密切,因而可用以预测与胰岛素抵抗有关的心血管疾病。此外,无症状的高尿酸血症还可反映胰岛素诱导的肾小管对尿酸重吸收情况,故可作为监测胰岛素抵抗和肾血管疾病的观察指标。未经治疗或治疗不规范者,其急性关节炎反复发作逐渐进展为慢性关节炎期。此期关节炎发作越来越频繁,间歇期缩短,疼痛逐渐加剧,甚至在发作之后不能完全缓解。受累关节逐渐增多,严重者可累及肩、髋、脊柱、骶髂、胸锁、下颌等关节及肋软骨,患者有肩背痛、胸痛、肋间神经痛、坐骨神经痛等表现,少数可发生腕管综合征。晚期可出现关节畸形。
尿酸盐沉积形成痛风石
尿酸析出并沉积在软骨、关节滑膜、肌腱及多种软组织等处,形成痛风石(图6-35-4)。痛风石一般位于皮下结缔组织,为无痛性的黄白色赘生物,以耳廓及跖趾、指间、掌指、肘等关节较常见,亦可见于鼻软骨、舌、会厌、声带、杓状软骨、主动脉、心瓣膜、心肌等处。浅表的痛风石表面皮肤受损发生破溃而排出白色粉末状尿酸盐结晶。溃疡难以愈合,但由于尿酸盐具有抑菌作用,一般很少发生继发性感染。此外,痛风石可浸润肌腱和脊柱,导致肌腱断裂、脊椎压缩和脊髓神经压迫症状。颈椎脊髓病变较少由颈椎间盘痛风石所致,一旦累及可出现剧烈疼痛和神经压迫症状,严重者甚至需要手术治疗。HPRT缺陷所致的高尿酸血症主要表现为神经系统症状(Lesch-Nyhan病和Kelley-Seegmiller综合征)。主要表现为背痛和四肢麻木,严重者伴发热,有时还可出现畸形、椎管狭窄和脊髓压迫症状,易误诊为硬脊膜外感染、脓肿或肿瘤。MRI检查有助于鉴别。痛风性髌骨结石是髌骨骨折不愈合的原因之一。痛风累及膝关节时,痛风石可位于膝关节、关节软骨或软组织内。关节镜、关节液检查和MRI可进一步明确病变性质和范围。特别在痛风石密度很低时,易与其他病变混淆,而MRI(T1像为主)可提供有价值的鉴别依据。
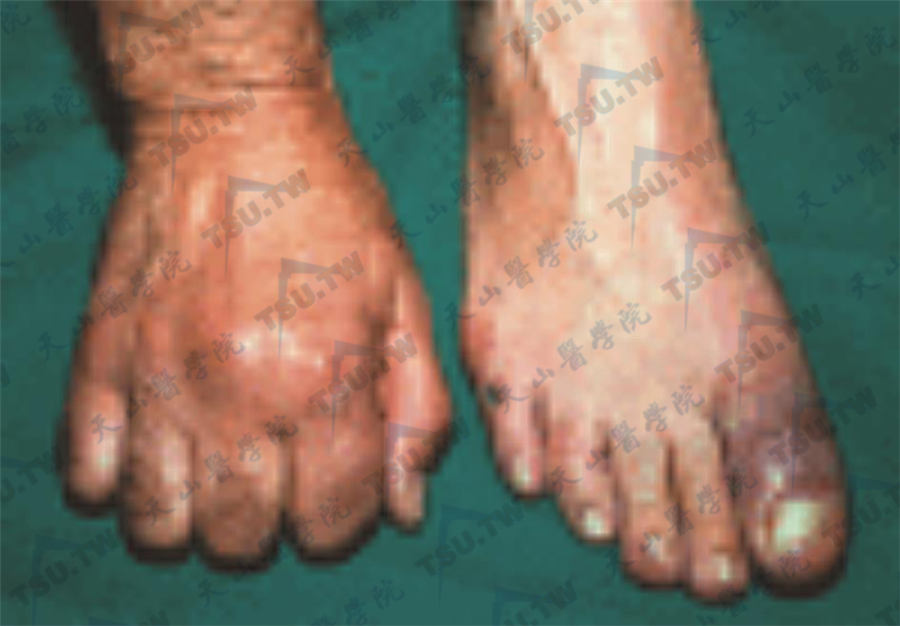
原发性高尿酸血症形成痛风石
注:患者形成痛风结节(右手掌指关节),局部伴有缺血;右足趾多发性痛风结节伴畸形和局部缺血性坏死。
当血尿酸浓度超过535μmol/L(9mg/dl)时,约50%的患者出现痛风石;而血尿酸低于475μmol/L(8mg/dl)时,约90%不发生痛风石。病程越长者,痛风石越多。此外,发生时间较短的痛风石,经饮食控制和药物治疗后,可逐渐缩小甚至消失。随着关节中尿酸盐不断增多,关节结构及其周围软组织受破坏,引起纤维组织及骨质增生,从而导致关节畸形与活动障碍。慢性炎症反应使周围有大量单核细胞、巨核细胞包绕,可见分叶核白细胞浸润,形成上皮肉芽肿。大小为芝麻至鸡蛋大小或更大。早期质地较软,后期由于痛风石内纤维组织增多,质地变硬。
继发性痛风病因很多,常见者为血液病(尤其是急慢性白血病)、肿瘤溶解综合征和慢性肾衰竭与肾移植术后高尿酸血症。此外,还应排除药物、铅中毒等所致高尿酸血症。痛风与胰岛素抵抗有关,不少患者可同时伴有肥胖、T2DM、高血压、高血脂、动脉硬化及冠心病等(代谢综合征)。
肾脏尿酸沉积引起痛风性肾损害
由于患者肾小管功能障碍,导致尿液pH降低;而血尿酸增高使原尿中的尿酸增多,尿酸易在远曲小管和集合管结晶而析出,引起肾小管与肾间质炎症。痛风主要引起三种类型的肾脏损害。
痛风性肾病
痛风性肾病(gouty nephropathy)又称尿酸性肾病。由于尿酸盐沉积在肾脏髓质,周围有白细胞和巨噬细胞浸润。一般病情进展较缓慢,晚期可因肾小管变性、萎缩及肾小球硬化而导致肾衰竭。由于患者常伴有高血压、肾动脉硬化、尿路结石和尿路感染等因素,可加速肾损害进程。
梗阻性肾病
短期内大量尿酸结晶沉积于肾脏的集合管、肾盂、肾盏及输尿管内,引起尿路阻塞而发生急性肾衰竭。主要见于骨髓增生性疾病或肿瘤化疗或放疗后,尿酸生成大量增加,血尿酸急剧升高。大量尿酸盐结晶堵塞在肾小管、肾盂及输尿管内,引起尿路梗阻,患者突然出现少尿甚至无尿,如不及时处理可迅速发展为急性肾衰竭而死亡。
尿酸性肾石病
约84%尿酸性结石由单纯的尿酸构成,4%为尿酸与草酸钙的混合性结石,其余为草酸或磷酸钙结石。尿酸性结石形成与血尿酸浓度、尿酸排泄量及尿液pH有关。血尿酸浓度越高,尿酸排泄量越多,结石形成亦越多。当血尿酸>770μmol/L(13mg/dl)或24小时尿尿酸>6.54mmol(1100mg)时,约半数患者发生肾石病。尿pH为7.4时,99%以上尿酸呈离子状态;尿pH为7.0时,尿酸在尿液中的溶解度降低90%;pH为5.0时,85%的尿酸为非离子状态。因此,尿酸盐在酸性环境下更容易形成结晶。
非典型高尿酸血症临床表现多样
近年来,典型的痛风性关节炎已越来越少,代之以各种不典型的痛风病变。有的患者很少或从不发生关节肿痛,但是以髋骨受损、髋骨破裂为突出表现,或以脊椎(腰椎、颈椎或胸椎)病变为首发症状,而且其表现可类同于椎间盘感染、椎间盘突出、局部肿瘤或骨关节病。
痛风性骨病变
痛风结石导致局部骨损害,与尿酸盐或磷酸二氢盐密切接触的成骨细胞互相黏附,改变成骨细胞功能。成骨细胞在体外试验中还可吞噬结晶微粒,产生PGE2,与细胞外液中的IL-1共同激活环氧化酶-2 (COX-2),成骨细胞表达IL-6和IL-8上调,而1,25-(OH)2D介导的ALP和骨钙素表达下调,结果骨形成减少,骨吸收功能增强。
轴性痛风(axial gout)和轴性痛风性关节病(axial gouty arthropathy)引起慢性背痛和脊柱活动障碍。多发生于腰椎、骶骨或颈椎的棘突处,其表现类似于脊柱转移性肿瘤、椎管狭窄,伴有感染,患者诉背痛、颈痛、神经根痛、严重者导致瘫痪,并可引起椎体半脱位。
痛风性腱鞘炎与痛风性神经病
较常见,多伴有多关节炎、内分泌疾病、感染及机械性或压迫性病变,但易被误诊为结核性腱鞘炎、腕管综合征(carpal tunnel syndrome)或跗管综合征(tarsal tunnel syndrome)。痛风结石压迫正中神经引起压迫性神经病变(entrapment neuropathy)、压迫腕骨或舟月韧带引起局部病变。软组织的痛风石和炎症形成结节可酷似软组织肿瘤。
痛风性皮肤病变
形成皮下结节,局部皮肤溃烂后,可见浅白色结石外观。此外,亦可表现为脓疮、溃疡或脂膜炎。但镜下检查总可以找到双折射结晶物(birefringent crystals)。痛风性脂膜炎(gouty panniculitis)主要依靠组织病理检查诊断,抑制尿酸生成和促进尿酸排泄的药物可减轻脂膜炎症状。
内脏痛风
痛风结石可发生于任何器官的任何部位。如果发生于内脏,很容易误诊为肿瘤或感染。胰腺是较为常见的发病部位,形成的结节很难与肿瘤鉴别,CT引导下的胰腺活检可能揭示病因,找到双折射结晶状体。心脏瓣膜也易受累,引起心瓣膜病变或酷似心内膜炎样病变,痛风石亦可能位于乳腺、肾脏、胃肠、关节假体、肺和支气管。
肿瘤溶解综合征伴高尿酸血症
肿瘤溶解综合征(tumor lysis syndrome,TLS)常见于肿瘤化疗、放疗时,亦可见于肿瘤晚期,是肿瘤细胞大量而迅速死亡的一种病理现象,患者常伴有高尿酸血症、高钾血症、高磷血症和低钙血症,并进一步引起急性肾损伤和心脏骤停。治疗的关键是大量补液、碱化尿液和纠正电解质紊乱。在处理高尿酸血症方面,主要是合理使用别嘌醇和拉布立酶(rasburicase),并慎重应用利尿剂。
铅中毒性痛风
铅中毒性痛风(saturnine gout)患者在痛风性关节炎发作前有铅中毒表现,如腹痛、神经麻痹及肾衰竭等。铅中毒与高尿酸血症合并存在时,肾损害更为严重,其发展更迅速。
