一、病史
多尿多饮症状缓慢加重,脱水症状发展可历3~7天,甚至长达3周。约1/3患者过去未发现糖尿病。已知患有糖尿病者约1/4病例降糖药治疗不恰当。常有肺部或尿路感染症状并作为糖尿病非酮症高渗综合征诱因。许多病例并无症状。这要求医生对任何反应迟钝的老年就诊患者均要检查有无糖尿病非酮症高渗综合征。
二、查体
糖尿病非酮症高渗综合征常有脱水征象,如黏膜干燥、皮肤弹性差、腋部无汗。感染征象有心率快、低热、低血压。可有肺炎、胃组织细胞内失水所致胃肌麻痹性胃扩张(恶心、呕吐、胃痛、上腹膨隆)。血容量不足所致肾灌注不足者尿量少、血压低、代偿性心率快。
三、神经系统表现
从脑髓质到脑皮质,脑的各级水平均可出现功能紊乱。从局灶神经表现到明显昏迷均可出现。发病机制不明,设想有:脑细胞脱水,神经递质的改变,微血管缺血等。反应迟钝、嗜睡等轻度神志异常较为常见,可以神志正常。昏迷则远不如以前想象的那么多,属少见,且伴随有效渗透压明显大于350mOsm/L。HHS的高血渗与高血钠的相关性,大于它与高血糖的相关性。而糖尿病酮症酸中毒的高血渗更常源于高血糖。
局灶性神经学表现偶见于糖尿病酮症酸中毒,但常见于糖尿病非酮症高渗综合征。病变位于脑血管缺血部位或陈旧瘢痕部位。在纠正高血渗后局灶性神经学表现得以完全恢复,故属非器质性病变。表现计有:①抽搐,可为局灶性,可为全身性,对抗惊厥疗效差,纠正高血渗有效。②一侧瘫痪或半侧感觉缺失。③一侧反射性过强。④Babinski征阳性。⑤肌张力局部增强或减弱。⑥眼斜视。⑦自主神经异常所致通气过度和高血压。⑧失语症状。⑨同向偏盲。
四、实验室所见
渗透性利尿导致低张液丢失,即电解质丢失量大约相当于水丢失量的1/2,其结果是血钠升高。据265例糖尿病非酮症高渗综合征报告,入院时实验室所见为(平均值):血钠143mmol/L,钾5. 0mmol/L;HCO3-水平21. 6mmol/L;糖998mg/dl,计算的血清总渗透压(包括尿素)373mOsm/L,BUN 65. 8mg/dl,阴离子间隙23. 4meq/L,肌酐2. 9mg/dl。血HCO3-和pH值变化范围大,原因是组织灌注不足及其所致乳酸性酸中毒的影响。糖尿病非酮症高渗综合征患者的肝转氨酶、乳酸脱氢酶和CPK-MM均升高。常见到血甘油三酯升高,它所干扰的实验室结果有:①血钠假性降低;②假性升高的有白蛋白、淀粉酶、胆红素、钙、总蛋白、谷草转氨酶、谷丙转氨酶和血尿素氮。由于应激和脱水,WBC可升高到12 000~15 000/mm3,偶尔可达20 000/mm3,RBC和血细胞比容升高。
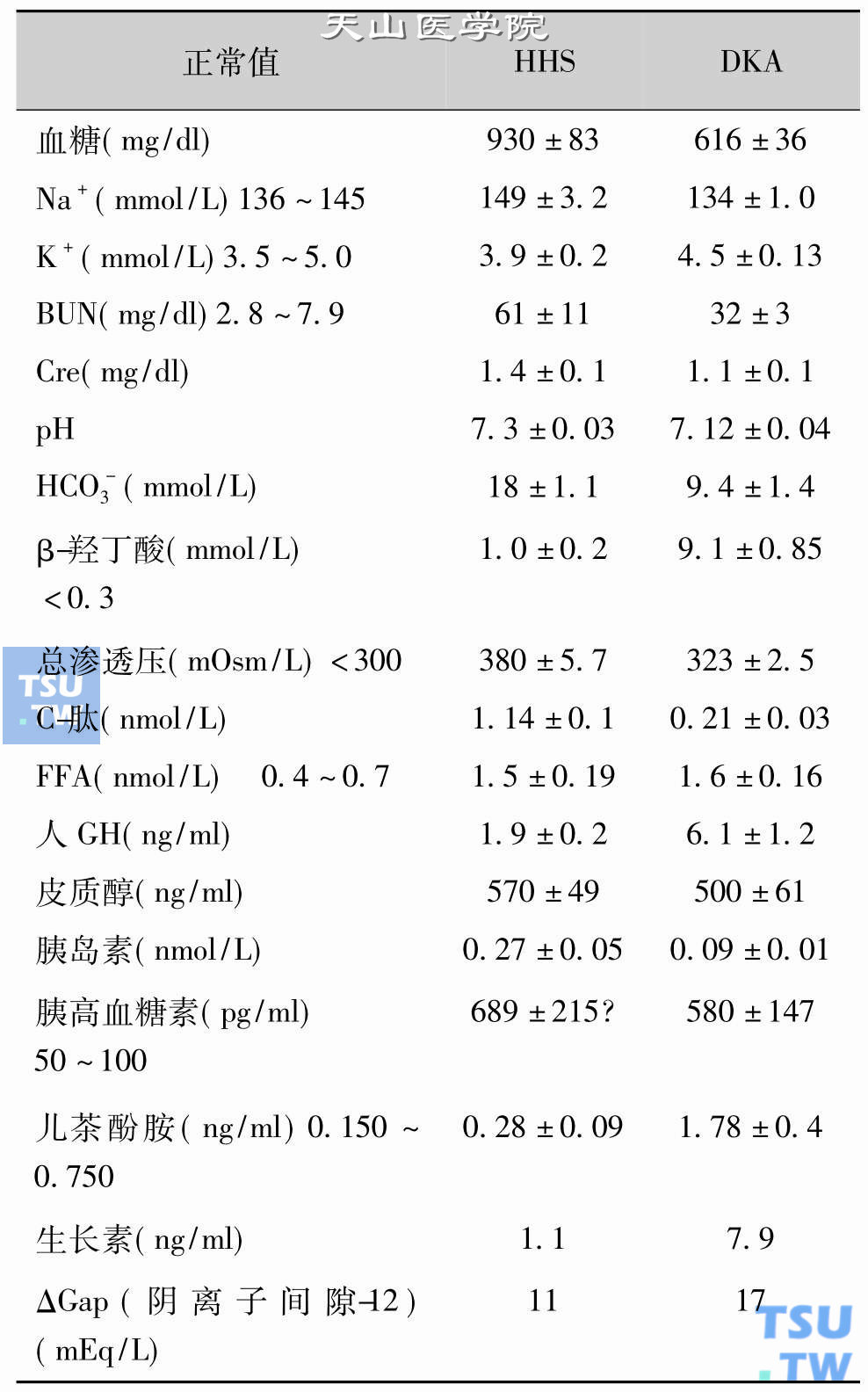
HHS和DKA患者住院时的生化资料(引自Ennis和Keisberg)
五、糖尿病非酮症高渗综合征死亡原因
就诊72小时内死亡者明显多于72小时后死亡者,前者死因更常为败血症、进行性休克、诱发HHS的原发疾病。72小时后死亡原因常有血栓栓塞、治疗过程的并发症。糖尿病非酮症高渗综合征的并发症有血栓与栓塞、吸入性肺炎、横纹肌溶解等,甚少见到急性肾衰竭和脑水肿。HHS和DKA均可发生横纹肌溶解症,发生率可高达50%:轻症仅仅是无症状性血清CK水平升高,少数严重者CK水平明显升高伴有急性肾衰竭、甚至需要血液透析。临床可见疲劳、活动后加重、肌痛。病变肌肉ATP产生不足,其他机制不明。
