手术指征:
1.眼内非磁性异物如铜、玻璃、石子等。
2.位于视神经盘及视盘黄斑间的磁性与非磁性异物。
3.伴有中间质浑浊的磁性或非磁性异物。
4.伴有外伤并发症如眼内炎、视网膜脱离的磁性或非磁性异物。
5.经常规手术未能取出的磁性异物。
6.爆炸伤所致的眼内多发细小异物或碎屑。
术前准备:遵循内眼手术术前常规准备。
麻醉:同球壁或近球壁磁性异物摘除术。
手术步骤:
1.按三切口玻璃体切除手术在颞侧上、下及鼻上各作一L形球结膜及眼球筋膜切开,电凝上巩膜血管止血。
2.有晶状体眼距角膜缘4mm,无晶状体眼或拟同时切除晶状体眼距角膜缘3.5mm。一般颞下插入灌注管进注BSS,故先在颞下做一蹄系缝线,用显微玻璃体视网膜(MVR)刀,从蹄系线圈中刺入眼内,方向向内向后。拔刀后,立即插入灌注管,经瞳孔观察,确认已进入玻璃体腔后,收紧蹄系缝线打结,将灌注管固定于巩膜上开始进液。
3.同法作颞上及鼻上切口,两切口距离应>160°,分别插入光导纤维及切割头(详见玻璃体手术章)。
4.如有外伤性白内障,先用切割头切除晶状体,使瞳孔区清晰。
5.切除浑浊玻璃体,直到清楚看到异物。
6.异物如游离于玻璃体中,扩大一侧巩膜切口(通常为右手侧切口)至超过异物最大径。插入异物镊,夹住异物中央(如为铜丝等条状异物,则夹住其一端)缓慢向切口处移动。移动过程中观察异物的大小及轴向是否与切口吻合,能否顺利将其取出。如有困难,从对侧插入一把玻璃体镊,暂时夹住异物不使其掉落,调整异物镊的夹取部位后,再取出。如因切口过小取出困难时,应扩大切口。
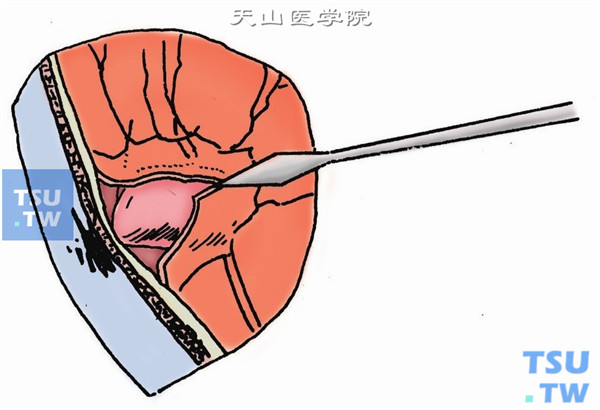
7.有时,异物被渗出物或包膜包裹,可用显微玻璃体视网膜(MVR)刀或一次注射针头划开包膜,沿异物表面分离四周粘连,最后从底部将异物挑起,使其完全游离(下图)。
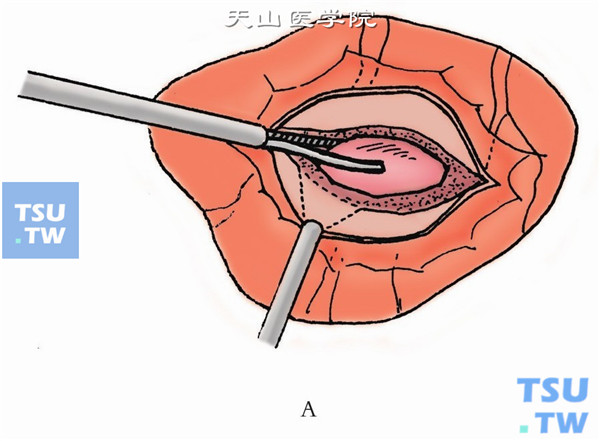
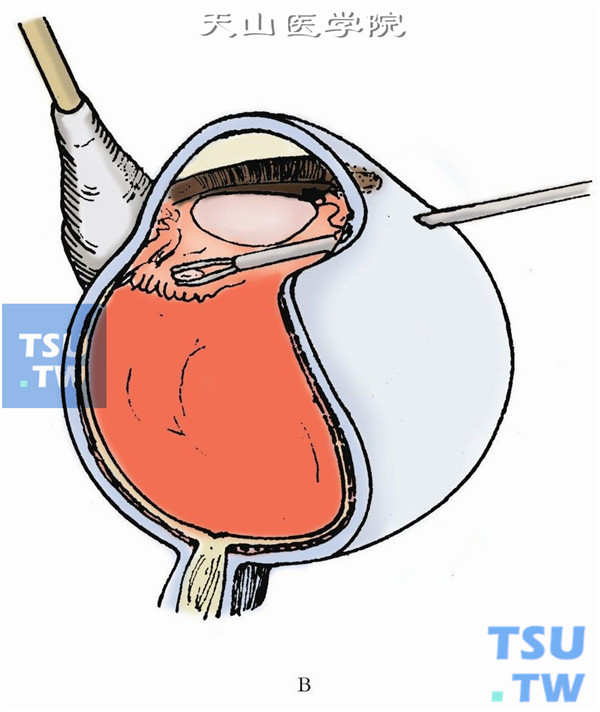
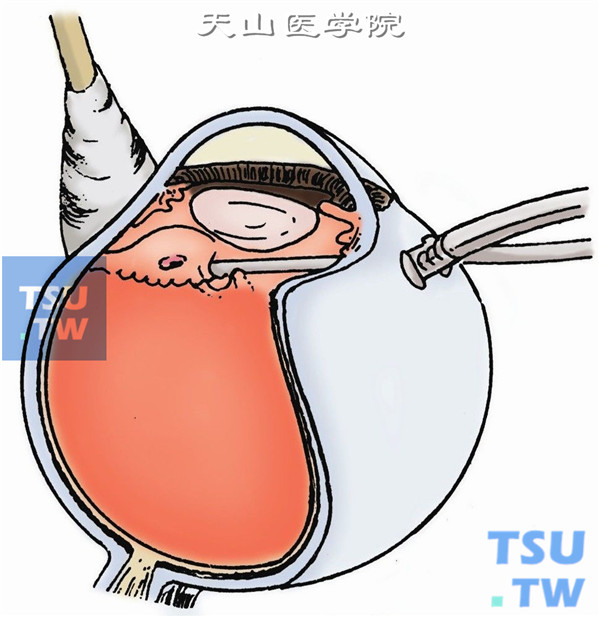
8.扩大巩膜切口,插入异物镊,夹住异物取出(下图A、B)。
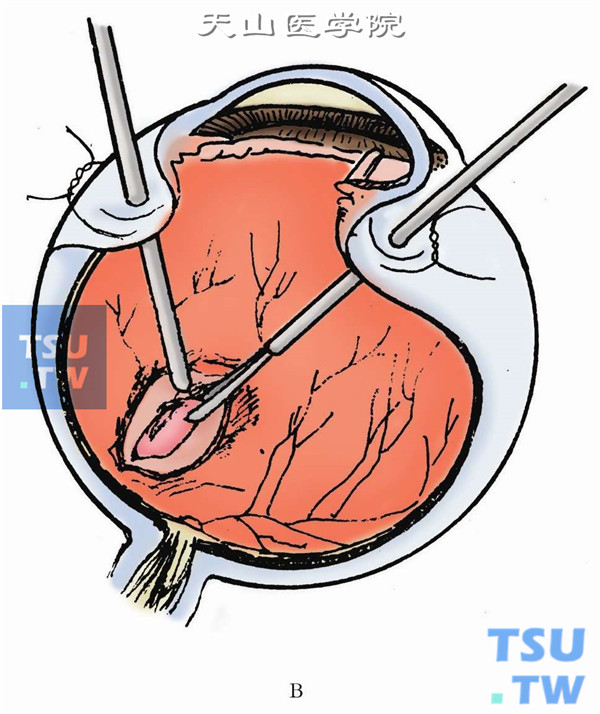
9.如异物位于周边部,用棉签或斜视钩将异物所在处的周边巩膜向内顶压。显微镜同轴光源照明下与后部异物一样,切开分离异物周围包膜使其游离后取出(下图A、B)。
10.取出异物后,暂时关闭灌注管,避免进入的液体将基底部玻璃大量冲出切口外,牵拉周边部视网膜产生周边裂孔。
11.缝合扩大的巩膜切口,再次插入导光纤维与切割头,切除残存的玻璃体、组织碎屑及血液(下图)。
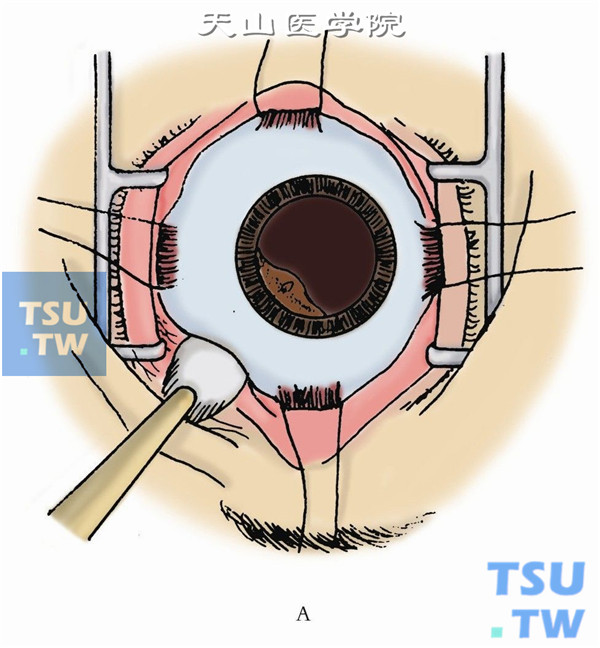
12.缝合巩膜切口。
13.显微镜下用巩膜压迫法,检查周边部视网膜有无裂孔或视网膜脱离,尤其要注意取出异物口的后方,如有发现,立即按视网膜脱离手术方法处理。
14.8-0吸收缝线缝合3巩膜切口,继以结膜缝合。
15.1%阿托品眼膏及妥布霉素眼膏涂眼。合并眼内炎者,按眼内炎处理玻璃体腔及静脉滴注抗生素。
术后处理:
1.次日换药,检查视力。
2.裂隙灯显微镜及眼底镜检查注意有无感染、出血或视网膜脱离。
3.检查后滴入抗生素、糖皮质激素滴眼液及阿托品滴眼液扩瞳。
4.术后继续滴用上述药物至反应消退。
临床经验:
1.眼内异物应尽早取出,异物是导致眼内感染的最重要危险因素。
2.摘除眼内异物仅是手段,恢复或提高视力才是治疗的最终目的,因此不仅要取出异物,还要采取一切措施恢复患眼视力。
3.除少数中间质透明,游离于前段玻璃体或前部接近球壁的磁性异物,可用电磁铁经球壁吸除外,一般都以从玻璃体途径摘除为佳。玻璃体手术在直视下看到异物后再取出,减少盲目性;将异物完全游离后再取,增加安全性。更重要的是玻璃体手术能同时去除浑浊的中间质,复位脱离的视网膜,治疗眼内感染,有利视力的恢复。
