手术指征:
1.各种病因的玻璃体积血,如增殖性糖尿病视网膜病变、视网膜分支及总干静脉阻塞、静脉周围炎、眼球外伤伴玻璃体出血、玻璃体后脱离、孔源性视网膜脱离以及其他各种病因所致的不吸收的玻璃体积血。
2.后段眼内异物。
3.眼内炎。
4.脱位于玻璃体的晶状体或人工晶状体。
5.玻璃体内寄生虫,如猪囊尾蚴。
6.复杂性视网膜脱离,见复杂性视网膜脱离的玻璃体手术适应证。
7.黄斑疾病,如特发性黄斑裂孔、黄斑前膜、高度近视黄斑劈裂等。
8.玻璃体或视网膜活检。
术前准备、麻醉,同前段玻璃体手术。
手术步骤:
1.置开睑器。在颞侧上、下及鼻上各做一L形结膜与眼球筋膜切口,暴露巩膜,水下电凝止血(图1)。
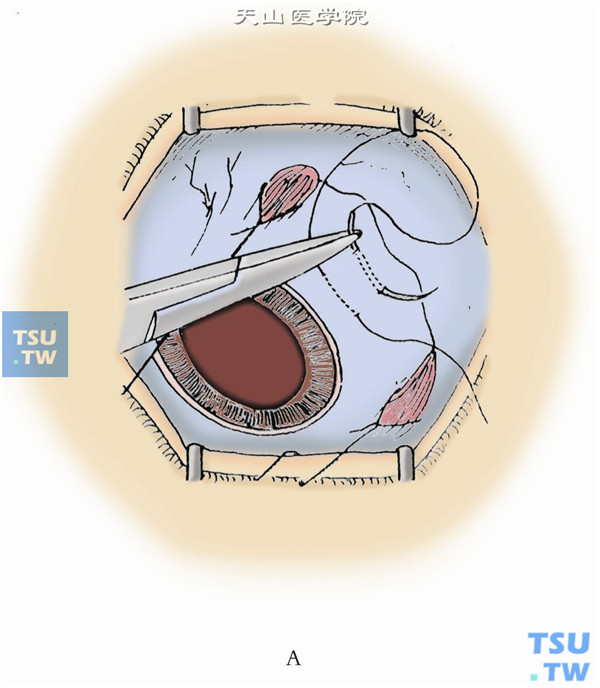
2.外伤病例拟探查巩膜或做加巩膜环扎的,沿角膜缘剪开球结膜,作4条直肌牵引线。
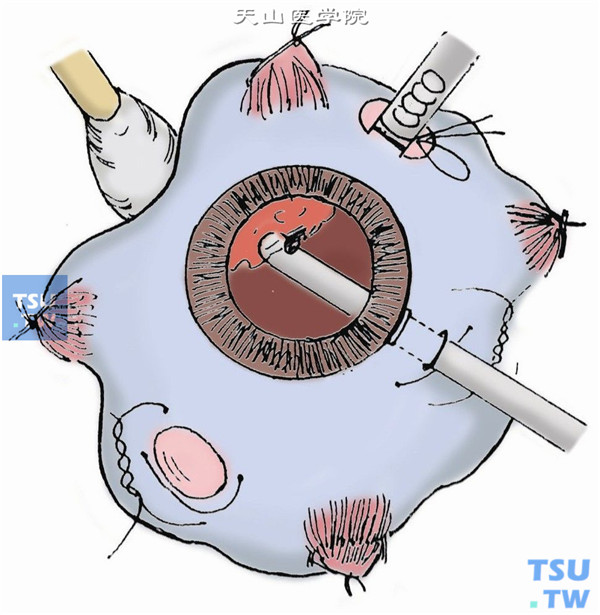
3.有晶状体眼距角膜缘4mm,无晶状体眼或拟摘除晶状体眼距角膜缘3.5mm。颞下象限做一蹄系缝线,分开线圈。用显微玻璃体视网膜(MVR)刀,经巩膜垂直刺入眼内。再做颞上及鼻上切口(图2)。
4.颞下切口插入灌注针。通过角膜观察,确认灌注管在玻璃体腔后,开放灌注管进液。结扎蹄系线,将灌注针固定在巩膜上(图3)。
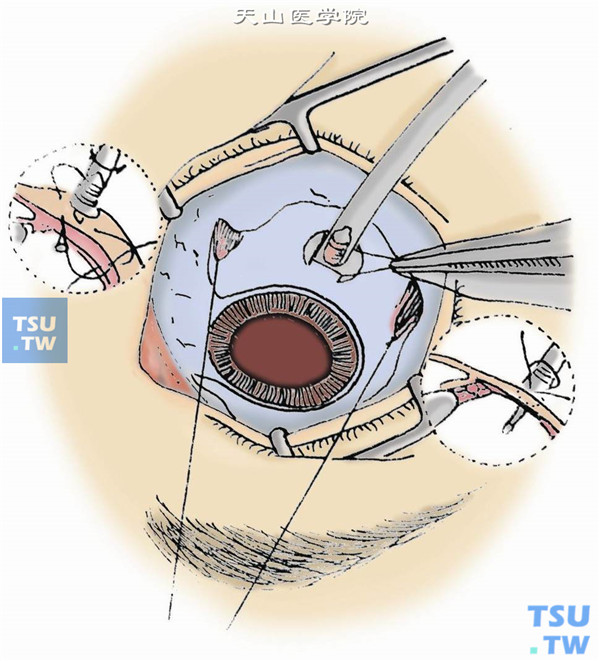
5.颞上及鼻上两切口间距离应>160°。在角膜上置平凹镜后,从上方两切口分别插入导光纤维及切割头切除玻璃体。
6.切割时,双手协调操作,导光纤维始终在距切割头约2~3mm处进行照明。紧贴晶状体后囊的玻璃体一般予以保留。
7.切开后皮质时,如有视网膜前积血,血液如烟雾样涌出,视野变模糊,用单吸引模式或用笛针将血液吸除,待视野清晰后,继续切除后皮质直到周边。
8.视网膜前出血多时,后极视网膜被一片称为“血池”的血液覆盖,不见视网膜结构。将笛针置于血池表面,逐渐将血液吸除。更安全的方法是,轻按笛针侧孔,赶出针内存留的BSS来驱散血池中的血液,再用笛针吸出。
9.视网膜表面如有胶质纤维血管膜,要进一步去除。用玻璃体剪插入膜下,进行分离,使膜与视网膜分开,用切割器切除。如遇出血,将灌注瓶升高或水下电凝止血。
10.对大片且粘连紧密的增殖膜,需双手操作。使用带导光的钩、镊、剪或吊顶灯,可腾出一只手;或作第四个巩膜切口,让助手持导光纤维照明。
11.增殖膜剥除后,如有网膜裂孔或视网膜脱离,注入过氟化碳液体使视网膜复位,并用眼内激光封闭裂孔。
12.增殖性视网膜病变,需做或补做区域或全视网膜光凝。
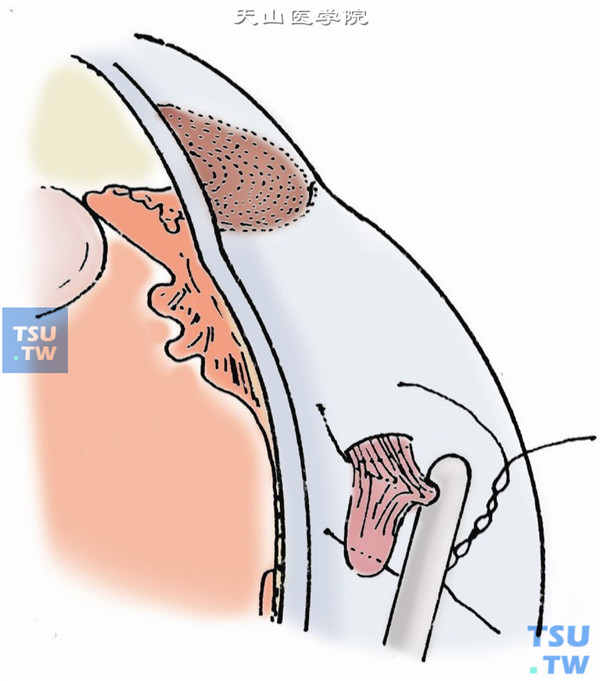
13.结束手术前,必须顶压周边巩膜一周,检查有无周边医源孔,如有,用光凝或冷凝封闭(图4)。
14.裂孔封闭后,视情况在玻璃体腔注入长效气体(SF6或C3F8)或硅油(图5)。
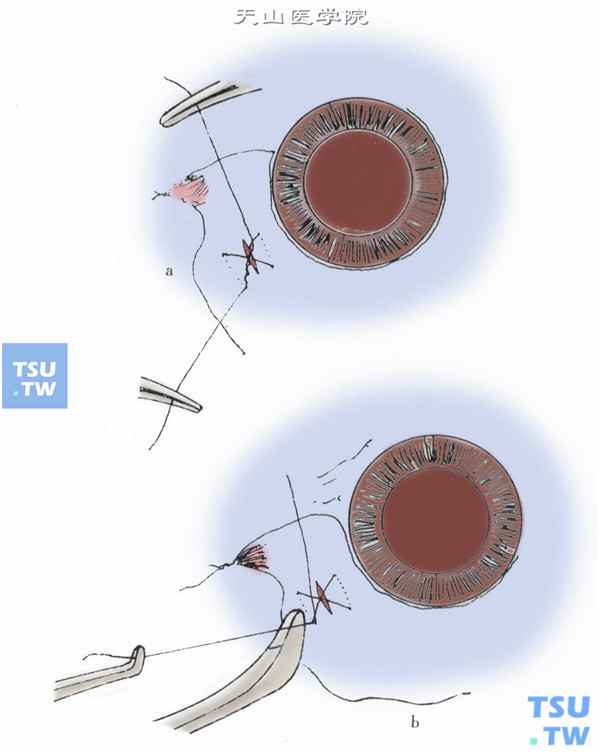
15.拔出器械,切除切口处玻璃体,8-0吸收线分别缝合巩膜及结膜切口(图6)。
16.1%阿托品及妥布霉素眼膏包眼。
术后处理:
- 对糖尿病、外伤,手术时间长或多次手术眼,术后静脉滴注抗生素3~5天,必要时加用全身糖皮质激素。
- 次日换药,检查视力,测量眼内压,并做裂隙灯及眼底检查。如无异常,以后继续每日滴用抗生素、糖皮质激素及阿托品滴眼液至眼部反应消退。
- 注入硅油眼,3~6个月后考虑取出硅油。
