人体需要的维生素D来源于膳食食物或经紫外线照射皮肤上皮细胞合成,一般不会发生过量中毒。然而,过量补充维生素D制剂或摄入强化维生素D食品导致动物或人中毒的报道并不罕见。维生素D的治疗量与最小中毒量之间相差较大,且个体之间亦有较大差异,故只有当使用剂量过大,疗程过长才有可能发生中毒。给实验动物兔按每公斤体重分别注射不同剂量的维生素D,发现2周后各组血钙均升高,4周后10 000U/kg剂量以上各组部分兔肾或主动脉肌层出现小灶性钙沉着的病理改变。
临床实践证明,成人补充维生素D超过20 000U/d,时间超过1个月就有中毒的危险。长期补充500U/d,亦可发生中毒。对维生素D敏感者,即使补充3000~5000U/d正常剂量,也可出现中毒,导致软组织钙化(下图)。维生素D中毒多见于婴幼儿,但成人中毒亦有报告。儿童维生素D中毒最常见的症状是食欲减退、体重减轻、烦躁不安、哭闹、恶心呕吐、非感染性低热(体温37.5~38.5℃)及生长迟缓;部分患儿可有口渴多尿、轻度贫血等现象。据国内一组儿童维生素D中毒75例分析,有烦躁激惹者94.6%,食欲不振72%,口渴多尿76.0%,便秘66.6%,周期性发热60%,面色苍白86.6%,软弱无力78.6%,体重不增68%,呕吐44%,咳嗽54.6%,气喘38%,皮肤瘙痒83%,咬人61.3%。血钙2.1~2.5mmol/L者61.3%,>2.5mmol/L者38.6%。Hb<100g/L者为58.6%。
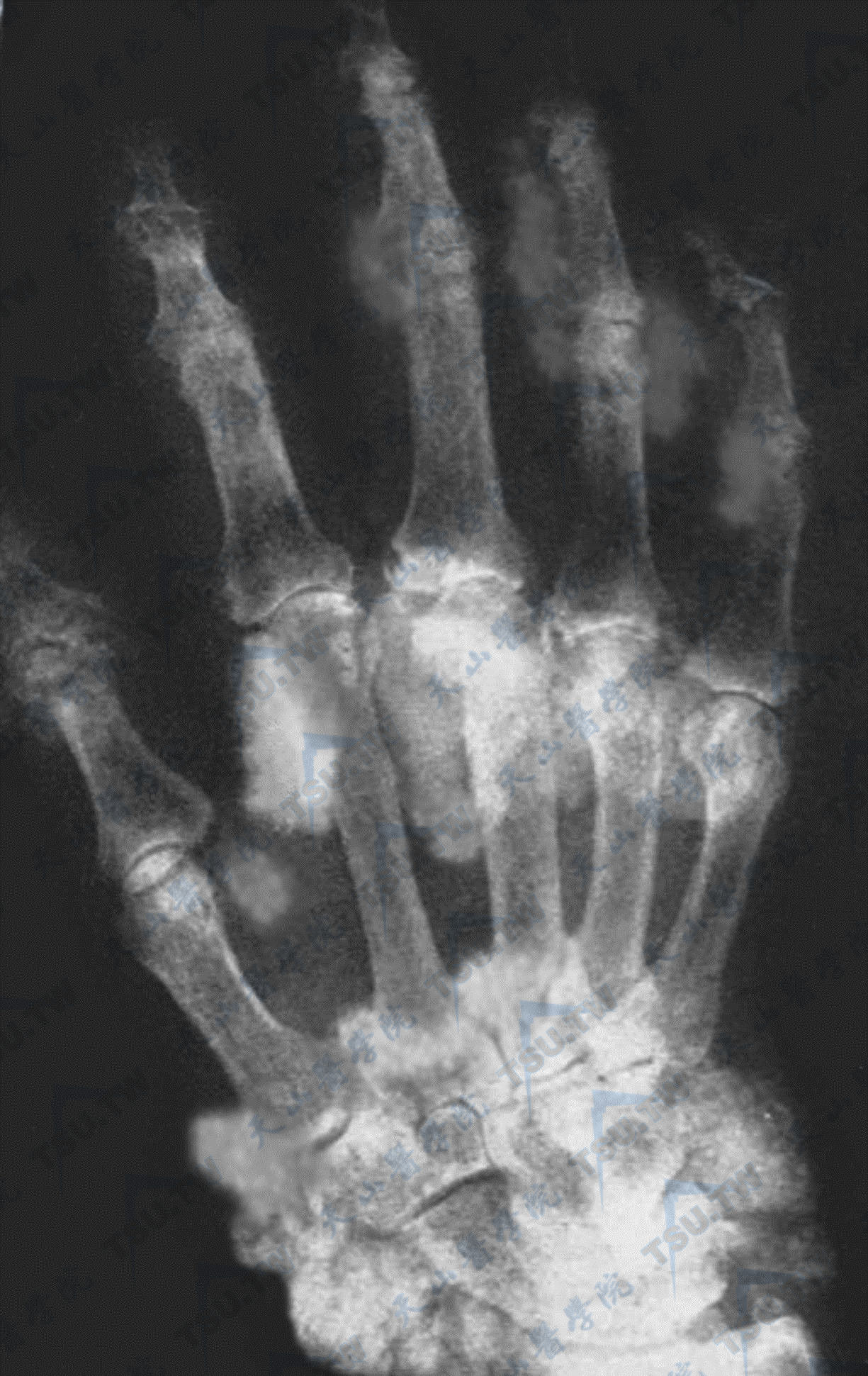
维生素D中毒;注:患者男性,6.2岁,全身软组织钙化,图中显示右手软组织广泛钙化。
成人患者可有精神萎靡、腹痛、呕吐等症状。另据北京儿童医院9例小儿维生素D中毒病例报告,除常见症状及高钙血症外,9例患儿周围血白细胞总数均在(10~20)×109之间。8例患儿尿中白细胞+~+++(高倍镜下),5例有蛋白尿及血碱性磷酸酶降低;管状骨、扁平骨及圆形骨X线改变为临时钙化带致密增厚,部分患者骨皮质增厚、骨小梁密度增高而模糊。几乎100%的中毒患者都有血维生素D水平及血钙增高,部分患者同时也有血磷增高,多数患者血钙在3.0mmol/L以上。血钙、血磷升高是该病的主要病理生理变化,这是维生素D促进肠道吸收钙和骨骼广泛脱钙的结果。血钙升高可抑制甲状旁腺素分泌,使肾小管对磷的重吸收增多,血磷升高。长期血钙、血磷升高可使血管壁、皮下以及骨外器官如心、肝、肾等出现灶性钙化而致器官功能受损甚至衰竭。
隐性维生素D中毒是指患者有补充维生素D制剂而无明显的高钙血症及典型的中毒症状,但血25-(OH)D升高,空腹尿钙排出增多,尿钙排出增多往往是隐性维生素D中毒的最早期表现(非维生素D中毒患者或正常人应用维生素D后,尿钙有轻度增多;维生素D缺乏者的尿钙无明确增加,这是因为PTH被抑制所致;成人>300mg/d即应警惕维生素D中毒可能,如>350mg/d即可诊断为维生素D中毒),动态骨密度检测呈现骨密度减低现象。Adams等报告4例患有骨质疏松症的患者,在同时服用几种非处方膳食补充剂(其中含有维生素D)过程中发现这些患者有空腹高尿钙症、血清25-(OH)D增高,空腹尿钙/肌酐比值增大。患者停止服用膳食补充剂后,血维生素D水平、尿钙/肌酐比值恢复正常,连续3年骨密度每年增加1.9%±0.5%。作者所报告的病例虽不多,但作了长时间的追踪观察,证实骨质疏松症患者盲目补充维生素D制剂不但无益,反而有潜在维生素D中毒的危险。
维生素D中毒的诊断依据是:①有补充维生素D制剂或食用维生素D强化食物史;②典型的中毒症状;③血25-(OH)D、血钙、血磷增高,尿钙增加。在缺乏典型症状时,仅凭①及临床上无法解释的高钙血症即可诊断。
治疗应立即停止使用维生素D及钙制剂,同时给予低钙饮食。静脉输液纠正电解质紊乱,补充血容量有利于尿钙排泄。等渗硫酸钠(3.89g/L)有阻碍肾小管重吸收钙的作用,故可促使尿钙排出增加。成人可静脉滴注1000~2000ml/d,但应注意有尿毒症时禁用。不加钙盐的透析疗法亦是降低血钙的有效措施。糖皮质激素可抑制1,25-(OH)2D的生成及阻止肠中钙的吸收,可给予氢化可的松100mg/d静脉滴注或口服泼尼松1mg/(kg·d)。降钙素有降低血钙作用,可给予100~200U肌内注射。有报道用一种双磷酸盐制剂(pamidronate)治疗24小时后血钙即降至正常。多数患者经治疗1~2天后中毒症状即有好转,1~2周后血钙可降至正常。(刘红 林小红)
