手术指征:因年老体弱、泪囊萎缩或鼻腔疾病不适合做泪囊鼻腔吻合术的慢性泪囊炎。
术前准备:遵循外眼手术术前常规准备。
麻醉:①泪点部表面麻醉。②泪囊区皮下、泪囊顶部及鼻泪管上口处注入2%利多卡因2~3ml,作浸润麻醉。③下鼻道内填入蘸有1%的丁卡因和0.5%麻黄碱棉片10min。
手术步骤:
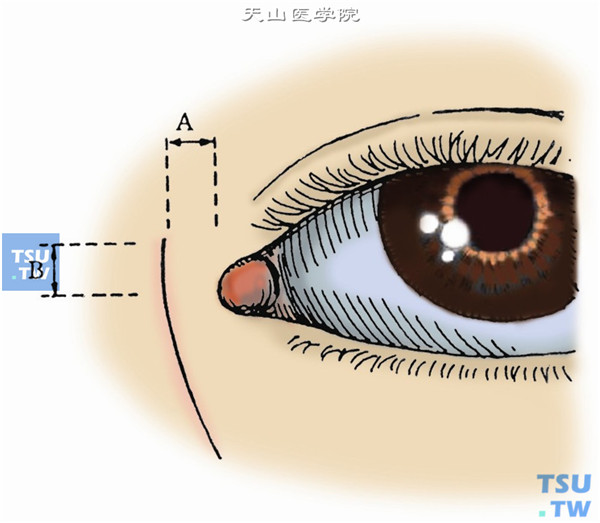
1.术前一天冲洗泪囊,结膜囊内滴入抗生素眼液。于内眦鼻侧(A)3mm,相当内眦腱位置向上(B)3mm处开始,平行于泪前嵴切开皮肤,切口稍向内侧弯呈弧形。长约15~20mm,深达皮肤全层(图1)。
2.置入泪囊撑开器,钝性分离切口两侧皮肤和皮下组织,暴露浅筋膜与眼轮匝肌,分离时应细心,以防止误伤内眦动、静脉(图2)。
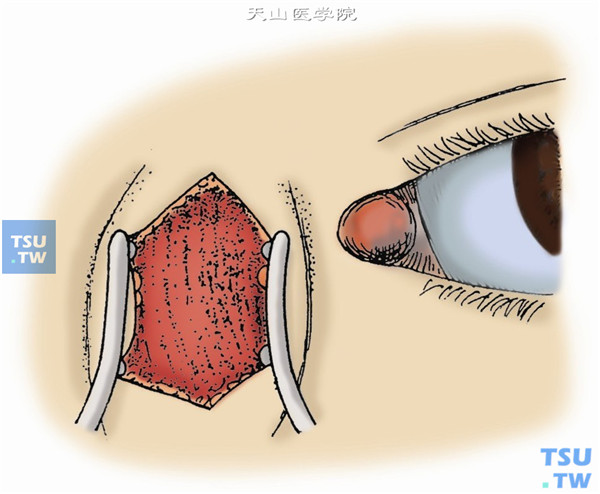
3.用剪刀剪开浅筋膜,与皮肤切口等长。并顺着眼轮匝肌纤维分离。将肌纤维推至撑开器下。发现内眦腱及泪(深)筋膜(图3)。
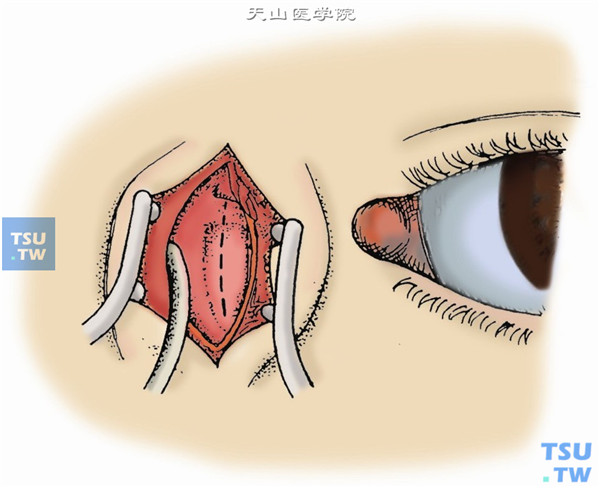
4.用剪刀自内眦腱下缘向下垂直剪开泪筋膜,即可看到泪囊,呈灰蓝色,术中勿伤及泪囊。如果暴露不充分,可剪断内眦腱。用骨膜分离器向两侧分离泪筋膜与泪囊壁。首先分离颞侧,向后达泪后嵴,上达泪囊顶部下到达鼻泪管上口(图4)。
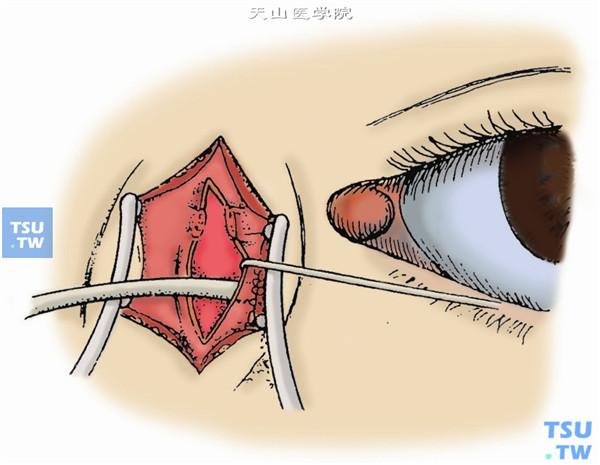
5.对泪总管后侧应从上下方潜行分离,使泪囊颞侧壁除泪总管处外全部自泪囊窝分离。必要时自下泪小管插入一泪道探针,帮助识别(图5)。
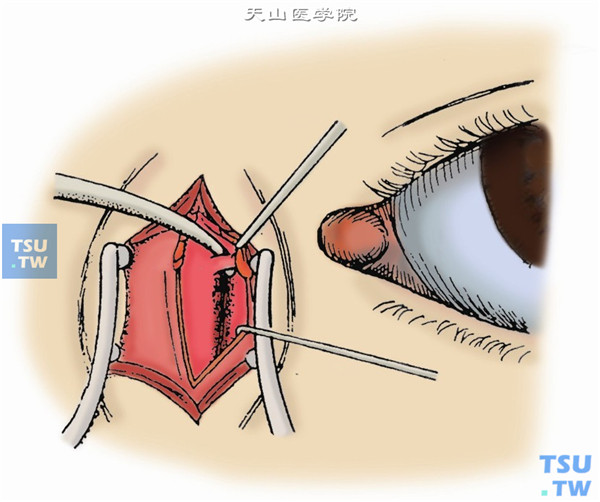
6.分离鼻侧,先在鼻侧泪筋膜下潜行分离至泪前嵴,继而紧靠骨壁分离,直达泪后嵴,向下至鼻泪管上口,向上达泪囊顶部。使泪囊除顶部鼻泪管处外与泪囊窝分离(图6)。
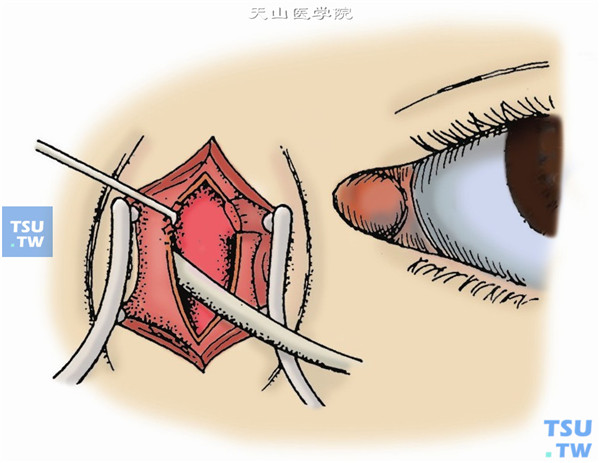
7.将泪囊牵向鼻侧,以血管钳夹住泪总管,在泪小管尽可能远离泪囊处剪断,此时泪囊上方全部游离(图7)。
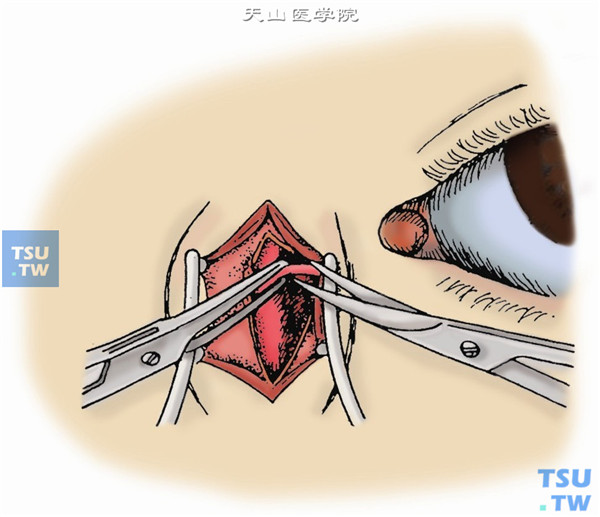
8.用镊子夹住泪囊并提起,以剪刀剪断泪囊顶部不能分离的组织(图8)。
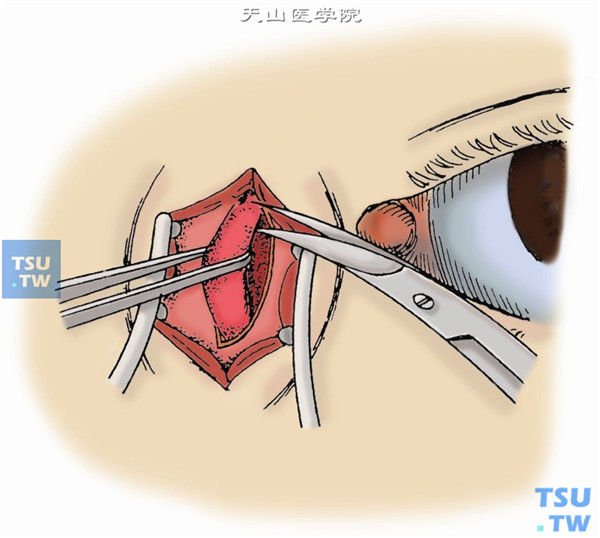
9.向上提起泪囊,用分离器进一步向下分离至鼻泪管,用弯剪刀在尽可能深入鼻泪管上口处剪断泪囊。查泪囊是否完整,如有缺损,根据位置,在泪囊窝内找到残留组织,并切除干净(图9)。
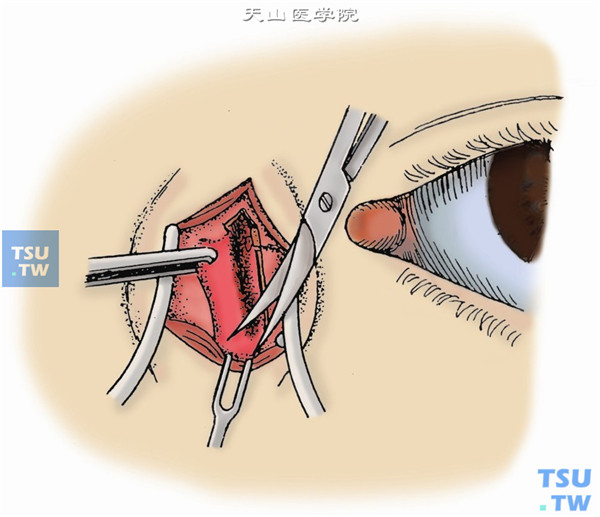
10.用3%的碘酊或硝酸银棉签,烧灼鼻泪管内、泪总管断端及泪囊窝空腔。3min后以生理盐水洗净,喷以抗生素液(图10)。
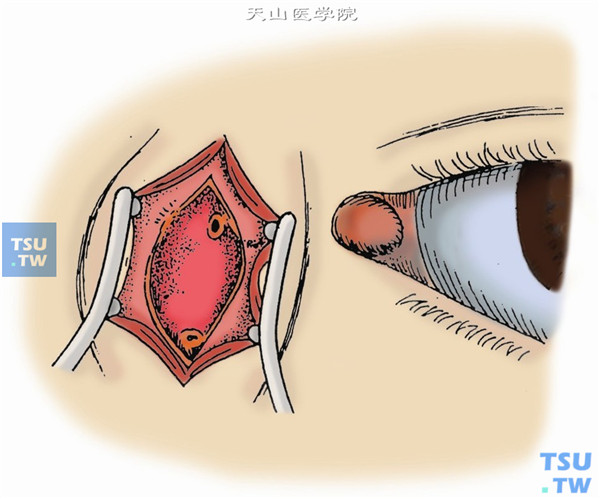
11.以8号探针探入鼻泪管,直达下鼻道(图11)。
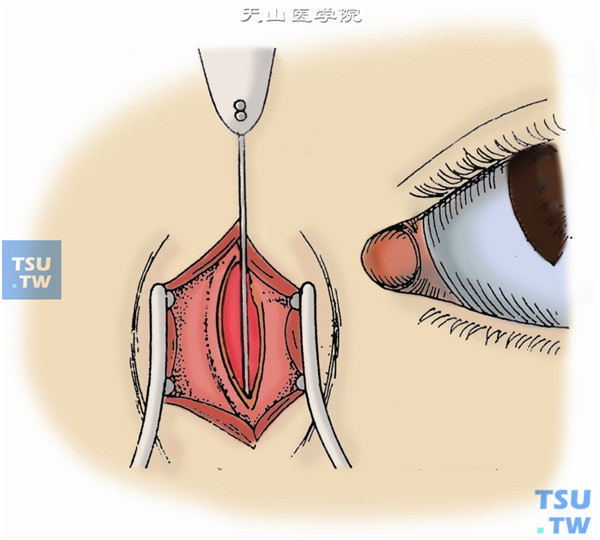
12.用3-0尼龙线缝合内眦腱,以5-0丝线间断缝合泪筋膜(图12)。
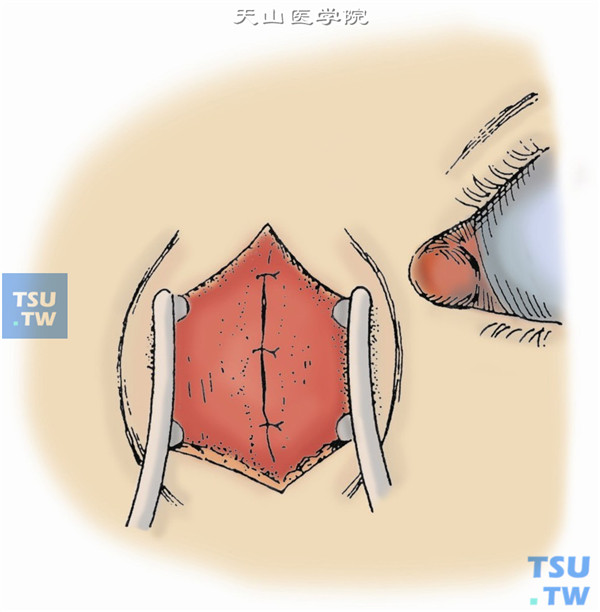
13.然后,以5-0丝线间断缝合眼轮匝肌(图13)。
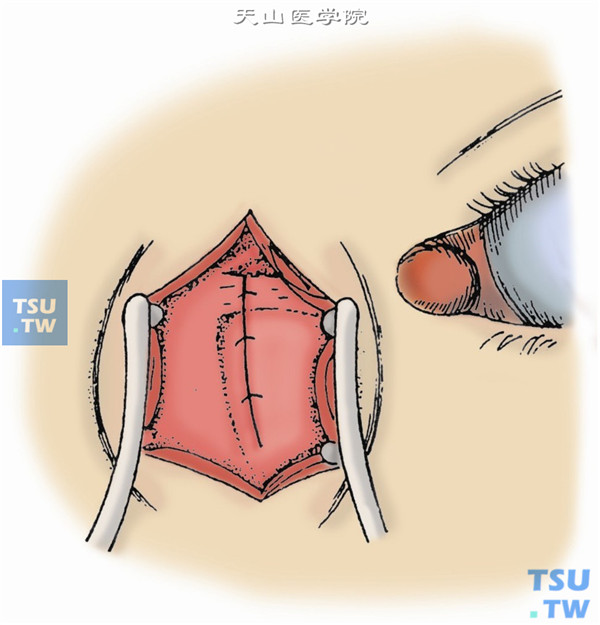
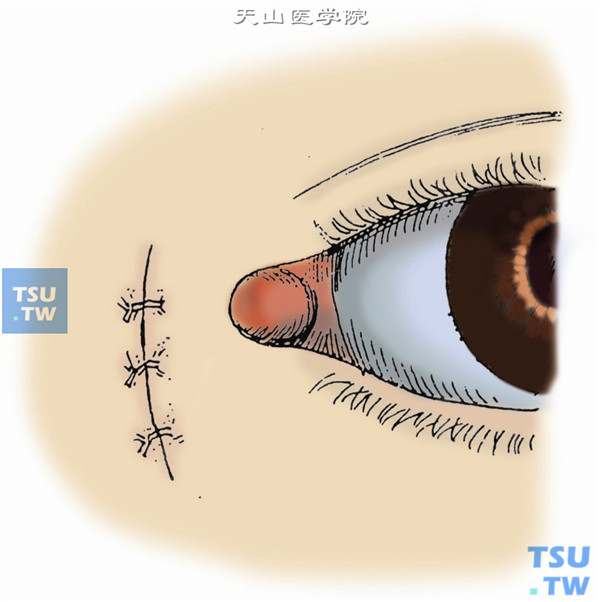
14.最后,以5-0丝线或尼龙线缝合皮肤(图14)。
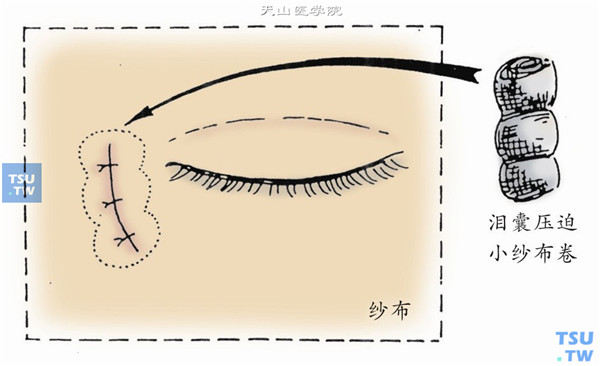
15.单眼包扎,在泪囊摘除部放一压迫枕,外加轻压力绷带(图15)。
意外及处理:
- 术中出血主要是伤及内眦动、静脉。一般在放置泪囊撑开器后即可停止。如仍出血,用纱布压迫后找到出血点,用血管钳夹住结扎或电凝。
- 术中找不到泪囊常见的原因为切口错误,或术者不熟悉泪囊解剖位置,手术操作未按规定步骤进行,应首先找到解剖标志,发现内眦腱和泪前嵴,再小心分离泪筋膜,即可见到灰蓝色的泪囊。
- 泪囊破损多数是在分离泪囊时不注意而发生泪囊破损。在泪囊摘出后要检查泪囊是否完整,有无黏膜残留泪囊窝内,为防止炎症复发,务必全部剔除。
- 穿破眶隔表现为眶脂肪脱向泪囊窝,为避免眶内感染,应还纳脂肪组织,或切除部分脂肪,严密缝合眶隔破口,再继续手术。
术后处理:
- 全身使用抗生素3~5天。
- 术后1天换药,5天后拆去皮肤缝线。
- 若鼻腔有少量渗血,可不必处理。
并发症及处理:
- 术后溢脓常见于泪囊未完整摘除,有黏膜残留于泪囊窝内,存在有泪小管或泪总管内炎症:术后局部压迫不好,泪囊内存在死腔感染所致。一旦发生,首先用抗生素经泪小管注入泪囊窝内,并加压包扎,流脓较多,应进行手术探查。
- 术后创口渗漏主要原因为未将鼻泪管探通,加上包扎压力不够,使泪囊窝内有死腔,带血性的残留液冲开切口,渗出到皮肤面。第一次换药时如发现有渗液和手术部饱满现象,可使用小血管钳在两缝间撑开,引出积液,并注入抗生素,外压小纱布卷和压力绷带3天即愈。
- 泪囊炎复发是泪囊组织,特别是顶部组织和泪小管内上皮向泪囊窝内增殖所致。有时泪小管开口于已有的炎症的Maier窦,手术摘除泪囊后Maier窦仍存在,应再手术摘除之。
