唾液腺导管癌(salivary duct carcinoma,SDC)是类似于乳腺高级别导管癌的少见的高度恶性的肿瘤,Kleinsasser等1968年首先报告,其组织结构与乳腺发生的导管癌极为相似,以多灶性界限清楚的囊性结节、常有粉刺样坏死和小的中至高度非典型性肿瘤细胞巢为特征。此瘤在20世纪80年代中、晚期得到广泛承认。自首次命名后,唾液腺导管癌这个名称被很多作者广泛应用于所有的有导管分化的原发性唾液腺癌。但应注意的是,虽然很多唾液腺肿瘤来源于唾液腺导管系统,但唾液腺导管癌这个名称只应用于组织学上与乳腺导管癌相似者。国内六所医学院校口腔病理23 010例唾液腺肿瘤中,唾液腺导管癌为84例,占唾液腺上皮性肿瘤的0. 4%,占全部恶性上皮性肿瘤的1%。国外较大样本研究显示唾液腺导管癌占唾液腺肿瘤0. 2%~2%,占唾液腺癌的0. 5%~3. 9%。目前一般认为唾液腺导管癌的组织来源是唾液腺排泄管的储备细胞。唾液腺导管癌的病因不清,个别报道有患长期阻塞性腮腺炎的病史,也有在腮腺IgG4自身免疫病基础上发生唾液腺导管癌。
临床表现
腮腺最常见,文献报道占78%~96%,下颌下腺、舌下腺、小唾液腺(腭、舌、颊、唇)、鼻窦、咽、喉部均有报道。相似的组织类型也发生在泪腺。唾液腺导管癌多见于男性,男女之比为3~4∶1。患者年龄多在50岁以上(22~91岁)。国内俞光岩等(1993)报告11例,其中腮腺6例,下颌下腺4例,腭腺1例。7例为男性,4例为女性。年龄为28~70岁,平均年龄53. 4岁。
肿瘤生长迅速,病期短,多在发现肿瘤后3个月到1年来就诊。偶尔病史较长。肿瘤可出现疼痛或无痛性生长,发生于腮腺者,常侵犯面神经,引起面瘫。下颌下腺发生的肿瘤,可出现舌部麻木或舌运动障碍。2/3患者就诊时为T3/T4期。
大体病理
肉眼见肿物大多为圆形或结节状,大小不一,可达8cm,质地较硬,无包膜,与周围组织界限不清,剖面实性,褐色或灰白色,偶见囊腔形成,囊内为黏稠液体。通常明显侵犯周围组织,但偶尔有肿瘤较局限。坏死、钙化也可观察到。
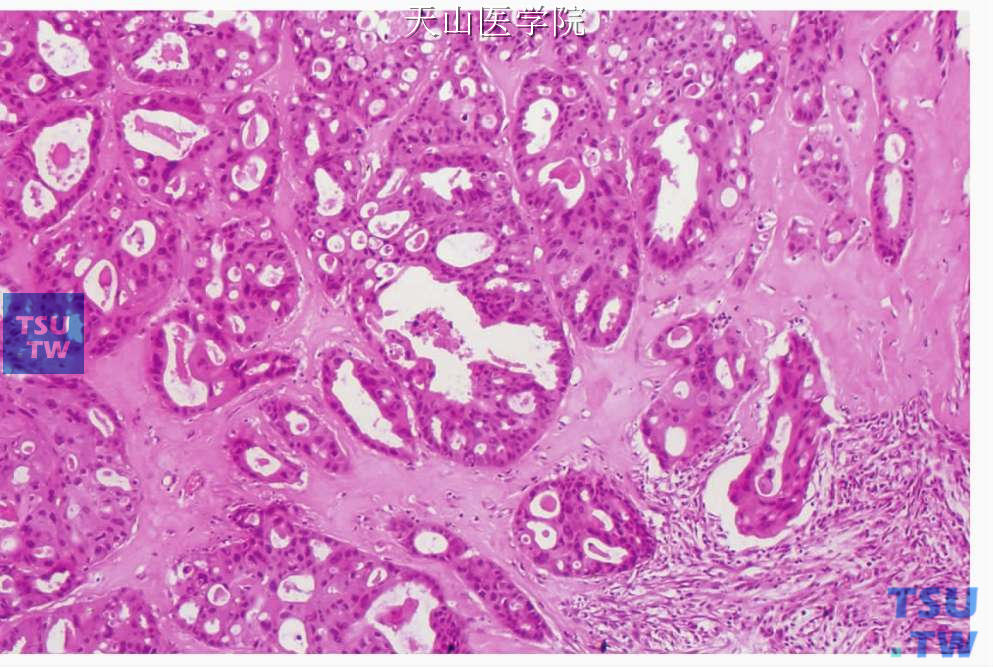
图7-220 唾液腺导管癌:大小不等的囊性或实体性肿瘤结节位于致密的胶原性间质中
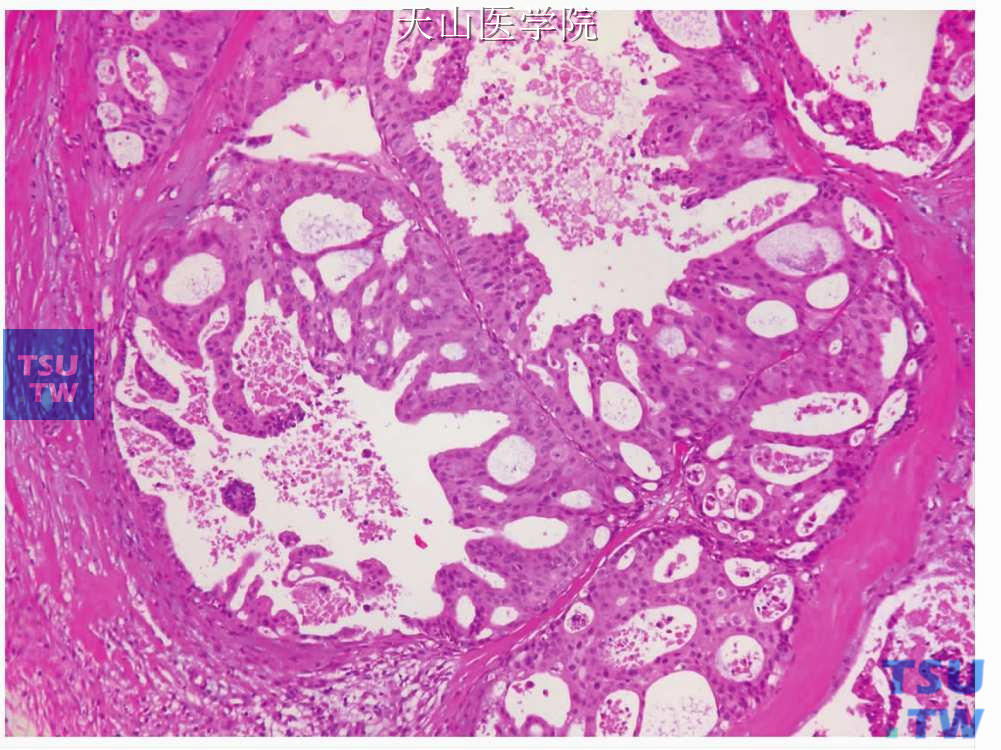
图7-221 唾液腺导管癌:结节内的肿瘤细胞形成乳头状结构
组织病理
低倍镜下,大小不同的圆形囊性或实体性肿瘤结节位于致密的胶原性间质是唾液腺导管癌的特征(图7-220)。小结节内的肿瘤细胞常成筛状和乳头状、大的结节几乎总是囊性、外形不规则。内衬上皮可表现为顶浆分泌,或导管上皮形成上皮性乳头状突起,有的乳头突起彼此连接成筛状(图7-221、7-222)。但一般无杯状细胞或细胞内黏液。肿瘤细胞团粉刺样坏死常见,是此瘤的特征性表现(图7-223)。囊性肿瘤结节周围常见侵袭性的小的肿瘤细胞巢。上述各种结构常在同一肿瘤中出现。肿瘤细胞呈立方状或多角形,胞质多嗜酸性,胞质也可能为强嗜酸性并呈嗜酸性细胞的颗粒性胞质(嗜酸细胞型)和明显的细胞膜。细胞核位于细胞中央,核染色质粗,核仁显著。有中等至明显的细胞多形性,核分裂通常明显(图7-224)。间充质为增生的纤维组织,常见玻璃样变性。正常腺体小叶、神经和血管易受肿瘤侵犯,俞光岩等报道的11例中有8例侵犯神经,11例见肿瘤组织与血管紧贴,其中3例在血管内形成瘤栓。当肿瘤生长至口腔黏膜上皮时,部分或单个肿瘤细胞进入上皮内,形成广泛的Pagetoid浸润(图7-225)。
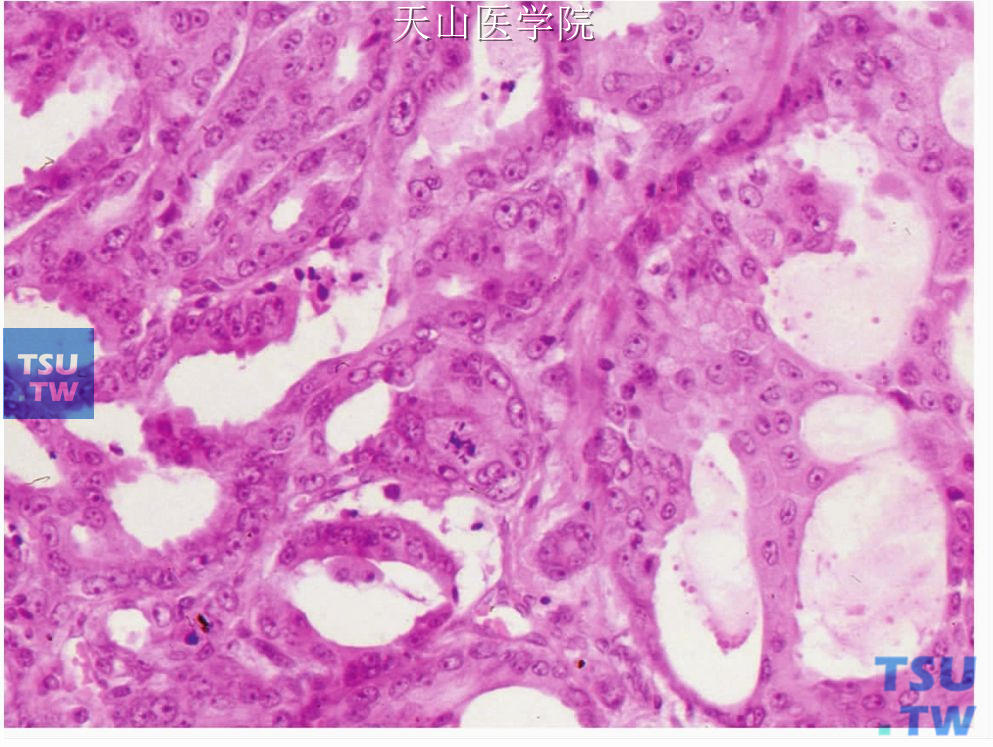
图7-222 唾液腺导管癌:乳头突起彼此连接成筛状
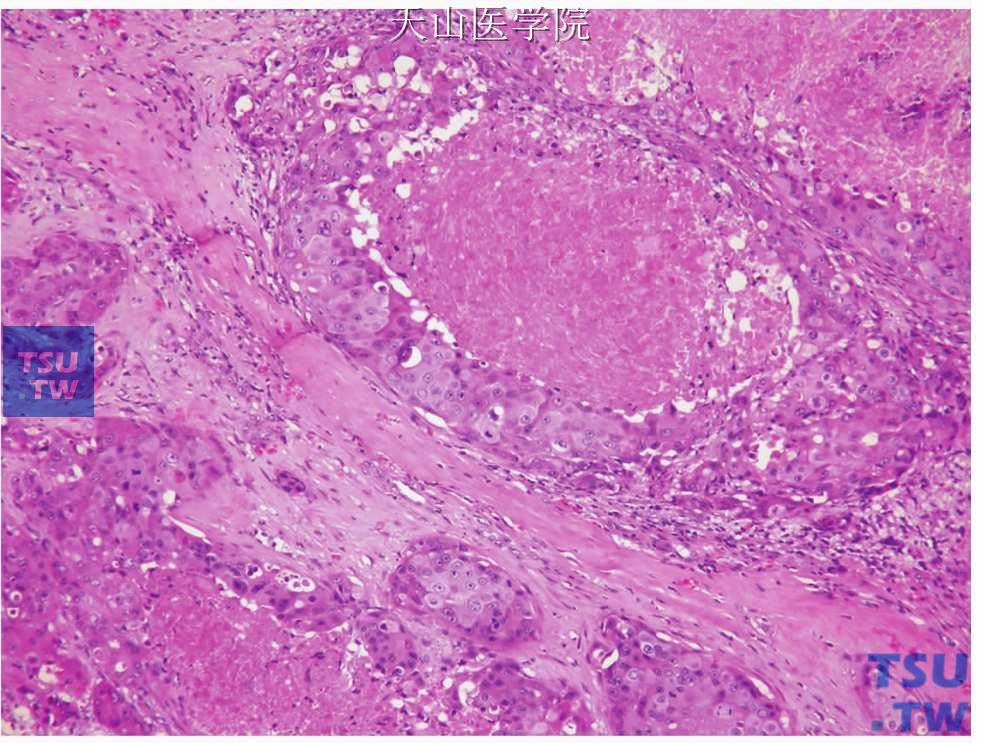
图7-223 唾液腺导管癌:肿瘤细胞团中央的粉刺样坏死
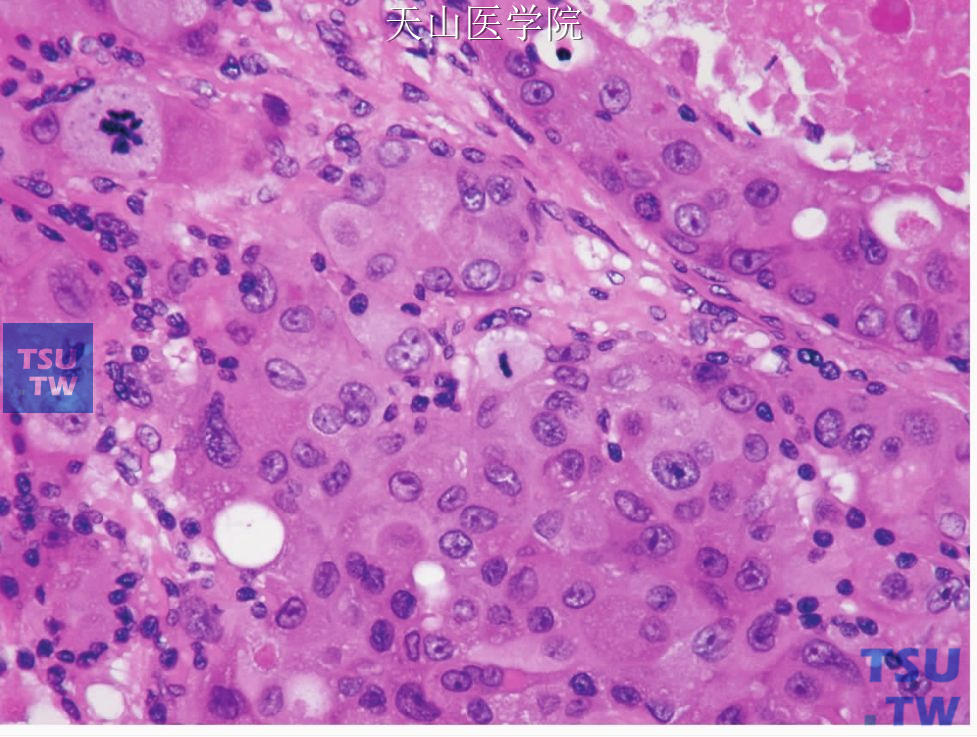
图7-224 唾液腺导管癌:肿瘤细胞的多形性和核分裂常见
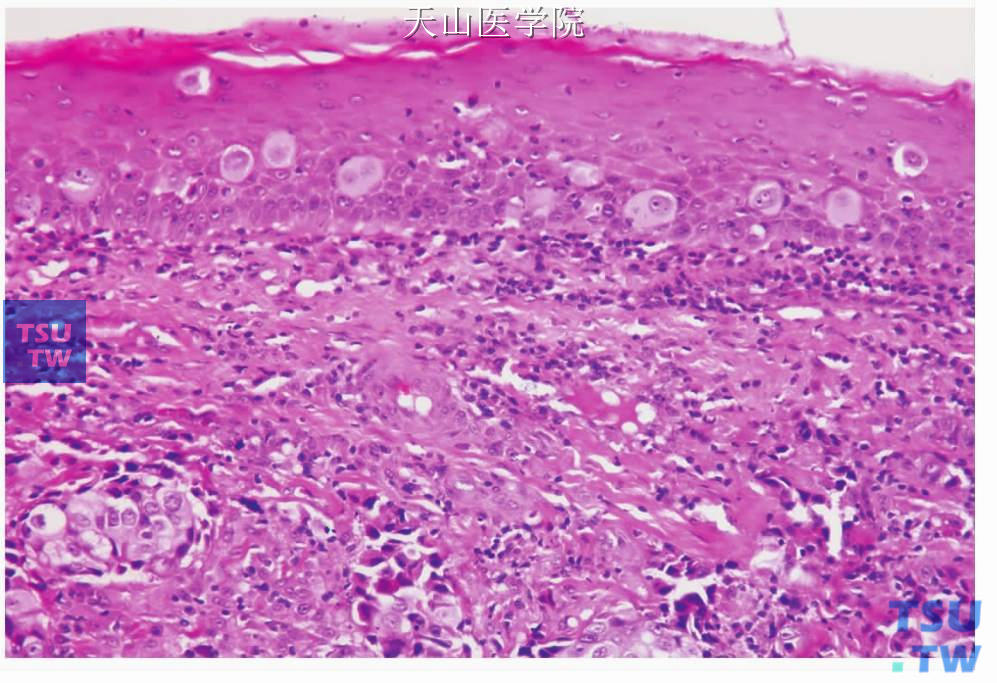
图7-225 唾液腺导管癌:肿瘤细胞侵入上皮呈派杰样改变
从近年来的研究结果中可见唾液腺导管癌有几个病理学亚型,这些亚型一般不构成诊断上的困难,因为肿瘤中总是有典型的唾液腺导管癌成分,至少是灶性。
肉瘤样型(sarcomatoid variant):除了典型的唾液腺导管癌成分外,肿瘤中混有肉瘤样成分,由间变性梭形细胞、类似骨巨细胞瘤的多核巨细胞、横纹肌样细胞偶尔还有骨肉瘤样细胞构成,这些间变性细胞常常有局部的免疫组织化学和超微结构上的上皮分化(图7-226、7-227)。一些分子研究证明其为单克隆来源。对典型的唾液腺导管癌成分和肉瘤样成分的微切割微卫星分析结果表明,二者有相似的遗传学变化。所以目前人们一致认为肉瘤样成分是特殊的癌。有人认为其是唾液腺导管癌的去分化。
富于黏液型(mucin-rich variant):特点是出现黏液腺或胶样癌的区域,肿瘤形成大的细胞外黏液湖或黏液池,直接与间质结缔组织接触。纤细的纤维组织常将黏液池分隔呈大小不同的灶状。小的肿瘤细胞簇、团巢、链、索或单个肿瘤细胞漂浮在黏液之中。癌细胞内可含黏液或不含黏液。有人认为富于黏液性唾液腺导管癌的临床预后较差。
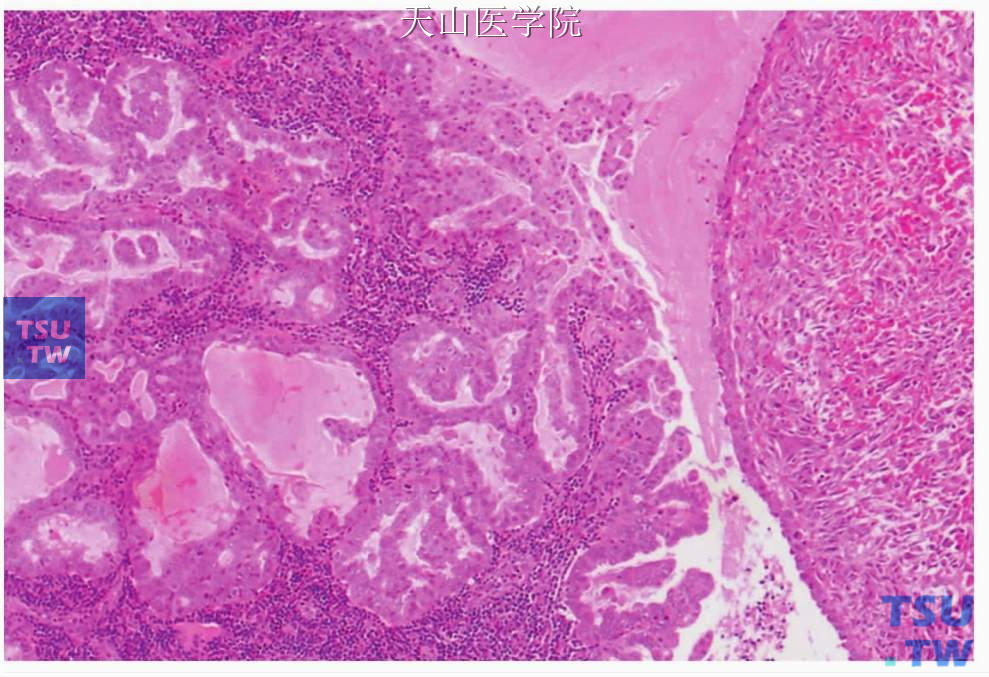
图7-226 肉瘤样型唾液腺导管癌:导管癌成分(左侧)和肉瘤样成分(右侧)
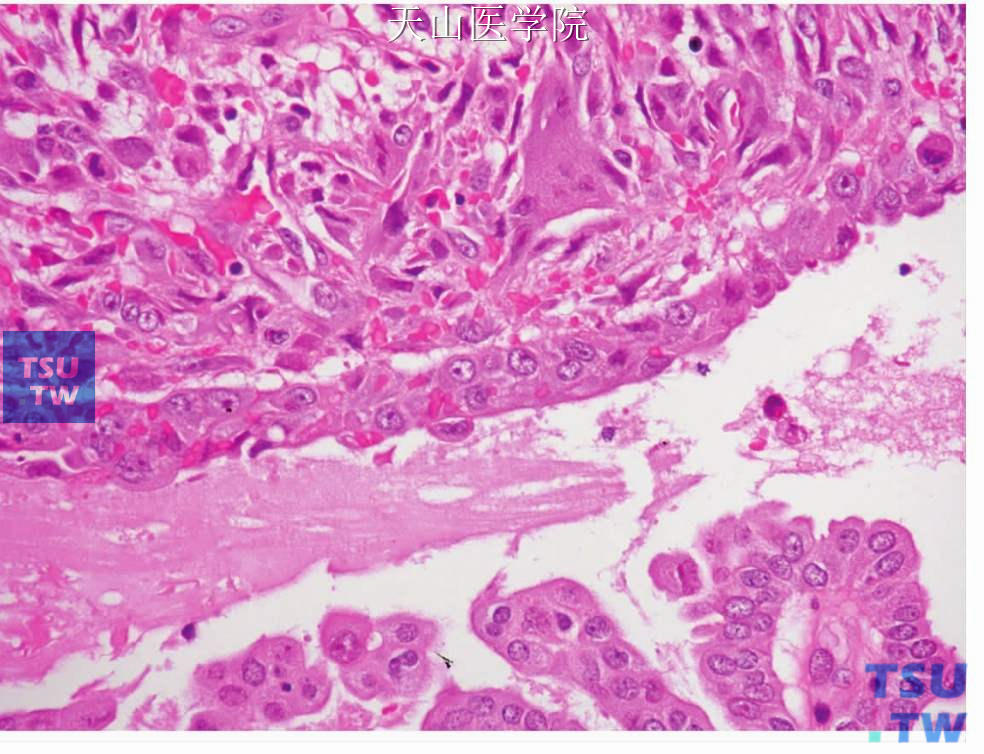
图7-227 肉瘤样型唾液腺导管癌:肉瘤样成分中可见多核巨细胞
侵袭性微乳头型(invasive microcapillary variant):以桑葚样肿瘤细胞团、无纤维血管轴的乳头样结构为特点。每个乳头周围有透明的空隙、细胞核为中至高级别表现、核仁明显,胞质嗜酸性(图7-228)。此型的免疫组化特点与一般的唾液腺导管癌相同。但EMA的染色类型为外翻性(insideout)。微乳头亚型常见淋巴血管和神经浸润和淋巴结转移。出现微乳头区应该说明,应为此型可能预后不佳。此型癌见于很多器官的癌如乳腺、肺、膀胱、卵巢、胃、胰腺和大唾液腺。一般不构成肿瘤的全部而是与普通的癌相混合。
近年来有关于纯的唾液腺导管内癌(原位导管癌)的零散报道。目前文献上只有30余例,多数是以低级别唾液腺导管癌的名称报道的。WHO将其归入低级别筛状囊腺癌,但也有不同意见,此部分内容详见“低度恶性筛状囊腺癌”。
罕见情况下唾液腺导管癌可与其他肿瘤碰撞、形成杂交瘤(与腺样囊性癌、上皮肌上皮癌或腺泡细胞癌杂交)或者与其他肿瘤同时以多原发肿瘤的形式发生。还有1例报道肿瘤有神经内分泌特点。多形性腺瘤恶变时的恶变成分为唾液腺导管癌者也很常见。
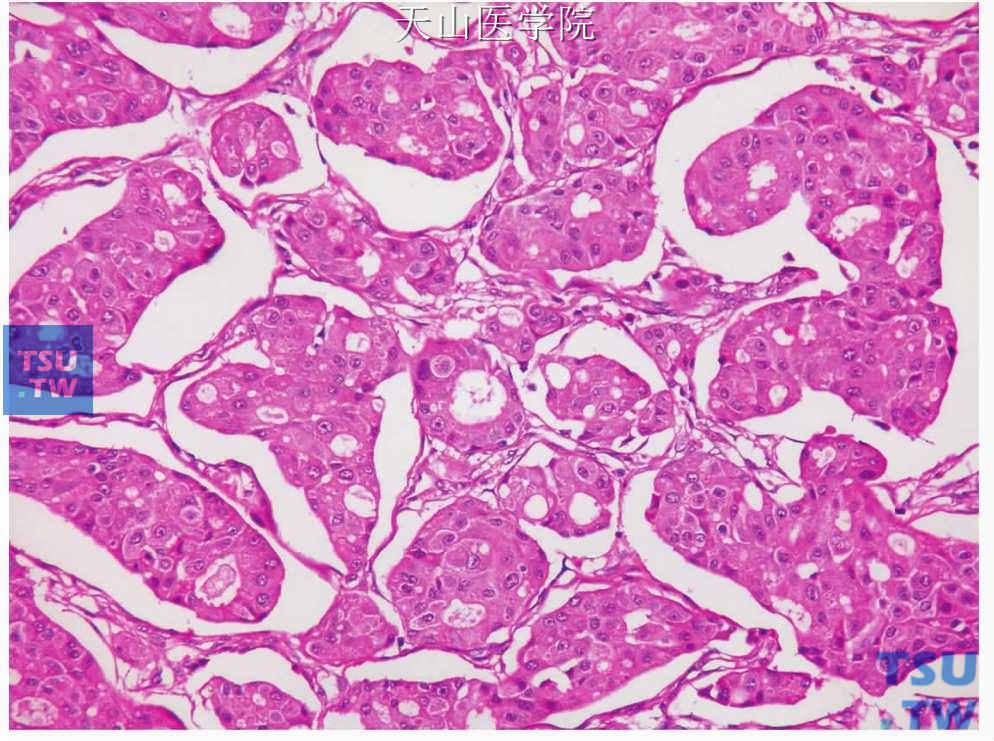
图7-228 侵袭性微乳头型唾液腺导管癌:肿瘤细胞排列成小团
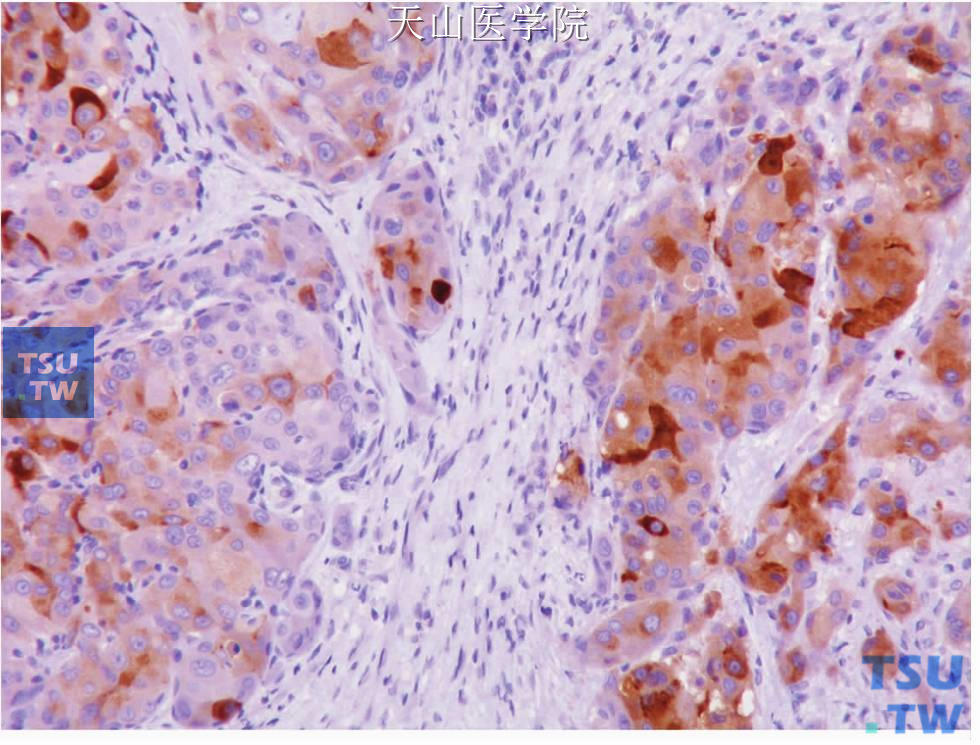
图7-229 唾液腺导管癌:肿瘤细胞表达大囊病液体蛋白15,免疫组化染色
免疫组化
所有唾液腺导管癌病例均表达细胞角蛋白CK7,而CK20只偶尔有灶性弱阳性。EMA、CEA和顶浆分泌标志物大囊病液体蛋白15(gross cystic disease fluid protein15)阳性(图7-229);Ki67(MIB-1)指数通常较高,平均为43%(25%~80%)。多数唾液腺导管癌有明确的HER2/neu蛋白细胞膜阳性(图7-230),但不同的抗体其阳性率会有些不同。TGF-α,EGFR也有较多的病例阳性。与乳腺癌不同,唾液腺导管癌的雌激素受体只是约有20%的病例有不同程度表达,孕激素受体表达稍多些;而90%以上的病例表达雄性激素受体(图7-231)。前列腺标志偶有表达(1个40例的研究中有1例阳性);Cox-2强阳性;CD117和肌上皮标志物为阴性;S100蛋白通常阴性,但偶尔有肿瘤有灶性阳性。
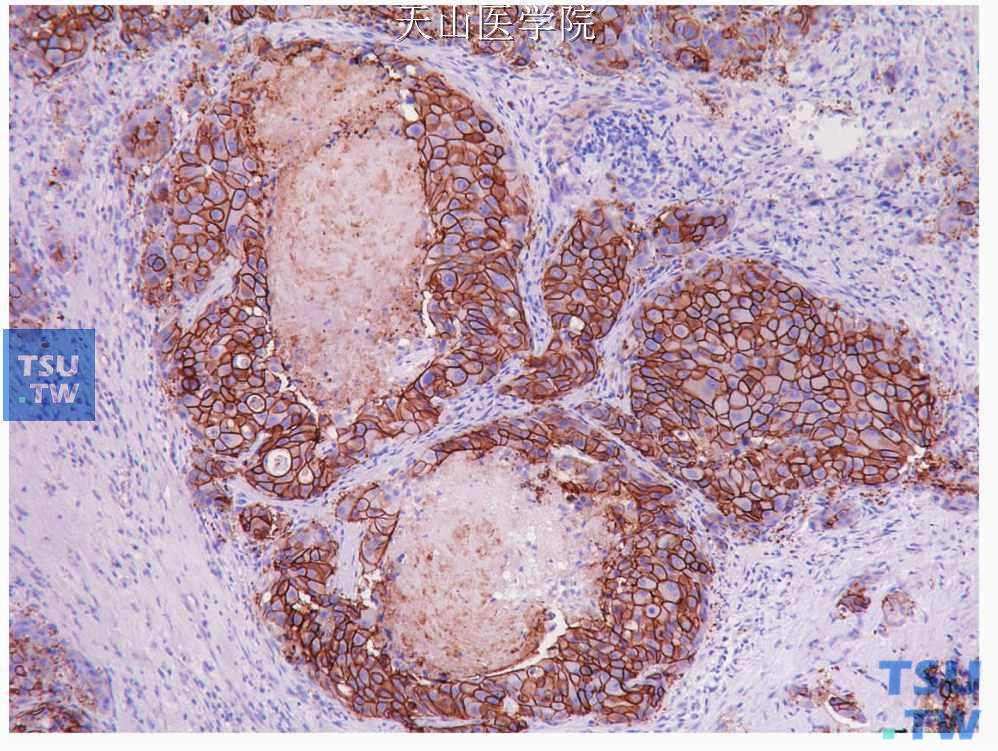
图7-230 唾液腺导管癌:肿瘤细胞膜表达HER2蛋白,免疫组化染色
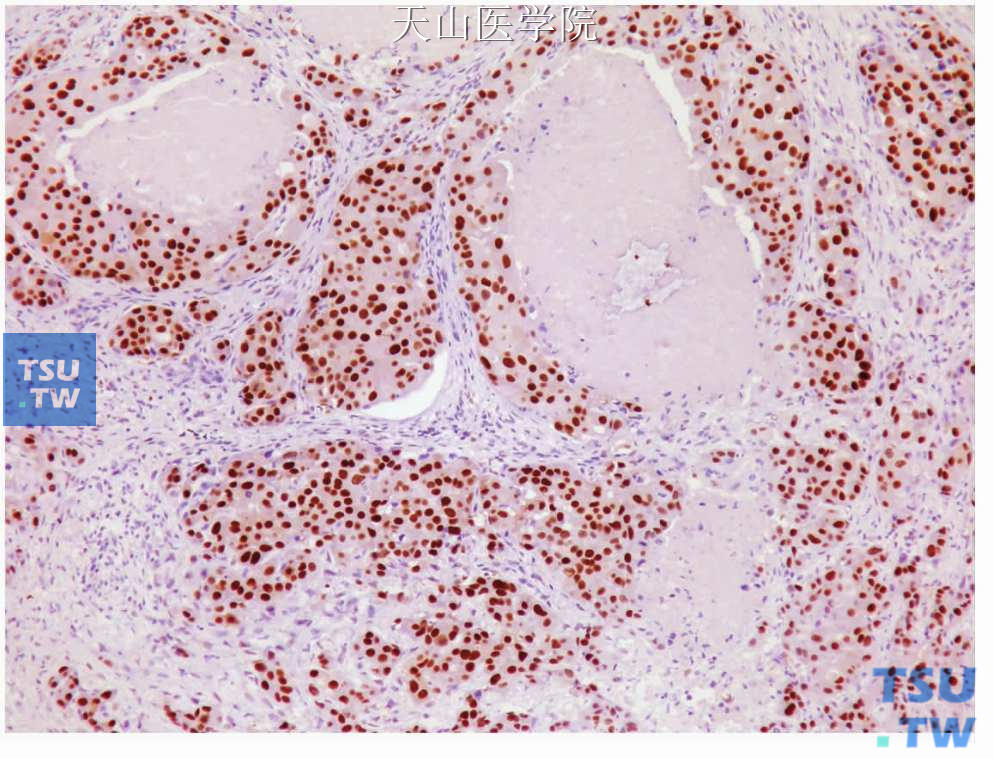
图7-231 唾液腺导管癌:肿瘤细胞表达雄性激素受体,免疫组化染色
【组织化学】AgNORs计数结果显示唾液腺导管癌的增殖指数明显高于多形性腺瘤和黏液表皮样癌。
超微结构
唾液腺导管癌的肿瘤细胞呈立方状或多边形,围绕成椭圆形或不规则形管腔,近腔面细胞有微绒毛突起。癌细胞的胞质内细胞器少,可见中等量线粒体、散在的糖原、短而细的粗面内质网和游离核蛋白体。近腔面胞质内有直径约200~400nm的囊泡,细胞核圆形或不规则,染色质凝集或散在。癌细胞的指状突起彼此交错,细胞间有较小的桥粒连接,近管腔部为紧密连接。未见肌上皮细胞分化。
遗传学
唾液腺导管癌的遗传学改变研究较少。已有的结果显示,部分病例有染色体9p21的LOH、6q区高频率LOH、HER-2/neu基因扩增。染色体9q21位点含CDKN2A/p16肿瘤抑制基因。TP53基因的突变和蛋白过表达常见。RASSF1和RARbeta2抑癌基因发生甲基化。最近的一项关于唾液腺肿瘤甲基化研究中,见18例唾液腺导管癌中至少有5个甲基化位点,其中15例肿瘤(83. 3%)有7个甲基化位点以上。多见的有APC、HIC1、Mint1、PGP 9. 5、RAR-b和Timp3。部分唾液腺导管癌有EGFR基因突变;7号染色体多体。一个对13例唾液腺导管癌的研究显示,唾液腺导管癌有5个基因过表达,包括纤维粘连蛋白1、组织金属蛋白酶抑制剂1、biglycan(BGN)、tenascinC(HXB)和胰岛素样生长因子结合蛋白5。还有研究见凋亡相关基因CASP10和MMP11过表达。
DNA异倍体常见。
鉴别诊断
1)乳头状囊腺癌:该瘤剖面有许多囊腔,腔内有乳头突入。镜下见乳头状囊腺癌的囊腔和乳头均不规则,乳头呈分支状,多有纤维血管轴,而且乳头较长,无筛孔状及粉刺样结构。细胞异型性不明显。唾液腺导管癌中只是偶尔见含纤维血管轴的乳头,多数乳头无纤维血管轴。另外产黏液的乳头状腺癌可见含细胞内黏液的杯状细胞,而杯状细胞不见于唾液腺导管癌。
2)嗜酸细胞腺癌:唾液腺导管癌可有嗜酸细胞表现,需和特别罕见的嗜酸细胞癌鉴别。虽然二者均由大的上皮样细胞构成,但嗜酸细胞癌有较圆的细胞核和更多的胞质,胞质嗜伊红颗粒粗大且丰富,一般呈实性生长,而粉刺样坏死、乳头状生长或筛状结构极为罕见。磷乌酸苏木素染色或者电镜观察有助于鉴别。磷乌酸苏木素染色可见细胞质内的线粒体被显示为蓝色的颗粒,即使在福尔马林固定、石蜡包埋的条件下,电镜检查也可见大量的线粒体。如果上述检查未显示线粒体,可诊断唾液腺导管癌。但是唾液腺导管癌的嗜酸细胞型也可含线粒体,因此组织学上如果相似于乳腺癌同时有嗜酸细胞表现者,宁可诊断为嗜酸细胞唾液腺导管癌而不是嗜酸细胞癌。大多数唾液腺导管癌雄性激素受体强阳性也有助于与嗜酸细胞腺癌鉴别。
3)实性腺样囊性癌:此瘤也可在实性团块中出现中心性坏死或坏死偏向一侧,但其细胞为基底样细胞,细胞体积较小,腺样囊性癌中不出现乳头状结构。此外,腺样囊性癌中有肌上皮分化,而唾液腺导管癌中无肌上皮标志物表达。
4)睑板腺癌腮腺转移:睑板腺癌也常出现坏死,但其坏死既可位于团块中心,也可位于团块一侧或其周围。癌细胞形成小叶结构,乳头状及筛孔状较罕见。睑板腺癌脂肪染色呈阳性反应可与唾液腺导管癌鉴别。
5)低度恶性筛状囊腺癌:结构上与唾液腺导管癌相似,但缺乏细胞非典型性、核分裂和粉刺样坏死和小的侵袭性肿瘤巢。S100常阳性。
6)转移性乳腺导管癌:唾液腺导管癌与乳腺导管癌相似,后者偶尔可转移至腮腺淋巴结,因此当任何时候诊断女性的唾液腺导管癌时均应考虑其原发性乳腺癌的可能。肿瘤附近导管的异常增生或原位变化支持唾液腺原发。唾液腺原发性唾液腺导管癌只是偶尔雌激素阳性(低于3%),如果为阳性,其细胞数也低于肿瘤细胞的25%。因此,如果邻近未发现原位癌成分,25%以上的癌细胞雌激素受体阳性,应该考虑有乳腺癌的转移可能。乳腺癌转移至唾液腺者罕见,临床病史有重要的参考价值。
7)腺泡细胞癌:乳头状囊性型和微囊型通常由较温和的细胞构成,肿瘤细胞很少有多形性,只有轻微的非典型性,核仁小而不明显,与唾液腺导管癌者不同,此外,腺泡细胞癌有抗淀粉酶PAS阳性。
8)转移性前列腺癌:鉴别可能较难,因为有些唾液腺导管癌分泌前列腺特异性抗原并且可能此抗原血清含量升高。但在较大样本的统计中,只有0. 5%的腮腺转移癌来自于前列腺。详细的病史和物理检查及其辅助的免疫组化和血清学检查能解决大多数上述鉴别诊断问题。
9)上皮样型转移性黑色素瘤或者间变性淋巴瘤:可能与实性型唾液腺导管癌有相似之处。唾液腺导管癌有局部腺样分化,前二者无。免疫组织化学表型[波形蛋白、CK、HMB45、LCA和CD30(Ki1)]有助于它们之间的鉴别。唾液腺导管癌CK阳性而HMB45、LCA和CD30阴性。
预后
此癌恶性度高,是唾液腺肿瘤中最具侵袭性的肿瘤之一,应该广泛切除加颈淋巴结清扫,并且辅助以放疗。肿瘤可沿面神经和三叉神经的颅外分支侵袭向颅内。较大样本的病例总结显示,颈淋巴结转移的风险高(平均65%,42%~77%)、50%临床上阴性的腮腺唾液腺导管癌有组织学上的淋巴结转移。局部复发为36%(15%~66%)。唾液腺导管癌易发生远处转移,占51%(33%~66%),以肺多见,其他部位如骨、肝、脑、和皮肤,以及心、肾、肾上腺、甲状腺、前列腺、腹股沟淋巴结、阴道和子宫等均可发生。62%的患者诊断后5个月至10年死于肿瘤(45%~77%),通常在诊断后4年内。临床特点是早期发生远处转移。
有的学者提出发生于下颌下腺者,手术后易早期复发,且生存时间比发生于腮腺者短。肿瘤的大小也和预后有关,肿瘤直径小于3cm预后比大于3cm者好。也有报告年轻的男性比老年女性预后较差。俞光岩等总结的11例全部术后复发,且均发生颈部淋巴结转移,1例并有肺转移。患者有7例存活不到1年,2 例3. 5~4年内死于肿瘤,仅有2例术后4年患者仍带瘤生存。
