唾液腺鳞状细胞癌(squamous cell carcinoma,SCC)又称表皮样癌,是指原发于唾液腺的鳞状细胞癌,极为少见。国内上海的6982例唾液腺肿瘤研究中,发生在大唾液腺者为5002例,其中恶性1008例,包括鳞状细胞癌鳞癌36例(占大唾液腺肿瘤0. 7%;占大唾液腺癌3. 6%),其中腮腺29例、下颌下腺7例。国内7所口腔医学院校36944例唾液腺肿瘤中有原发性鳞状细胞癌102例,占0. 3%。其组织发生可来源于排泄管的基底细胞或唾液腺导管的鳞状化生。病因因素可能与辐射暴露相关。
唾液腺原发性鳞状细胞癌是排除性诊断,即诊断前首先应排除来自于上面部皮肤、外听道、头皮和有时包括上呼吸消化道的转移性癌。也应排除外听道和皮肤鳞状细胞癌的直接扩展,还要排除其他腮腺肿瘤如高级别黏液表皮样癌、有鳞状分化的唾液腺导管癌(还包括多形性腺瘤恶变为鳞状细胞癌者)。对于下下颌下腺的原发性鳞状细胞癌应首先排除口底鳞状细胞癌的直接扩散,此部位转移性癌罕见。由于报道上的偏差和数据结构的不同,从文献上很难得到原发性大唾液腺鳞状细胞癌的发病率。多数文献包括了转移性和其他部位浸润至腺体的鳞状细胞癌,因此不同文献报道的发病率差异很大。
临床表现
此瘤主要发生于腮腺和下颌下腺,腮腺多见。罕见情况下鳞状细胞癌可来自于Stensen's管或舌下腺。小唾液腺偶尔也发生鳞状细胞癌,但由于很容易与口腔黏膜癌混淆,难以确定。男性较多见,且多见于中年以上,50~70岁为发病高峰。肿物生长较快,病期短,多在半年以内,无症状或伴有疼痛。腮腺肿瘤多出现面瘫,皮肤表面可出现溃疡,浸润性生长,边界不清,与皮肤和/深部软组织固定。常发生区域淋巴结转移。X线唾液腺造影显示导管中断,腺泡充盈缺乏,碘油外溢。在腭部者X线片可见溶骨性破坏、界限不清的肿块。
发生在唾液腺导管处的肿瘤由于部分或全部阻塞导管,可导致腮腺间断性疼痛性腮腺肿大,类似于炎症表现。临床上可误诊。
【大体病理】肉眼见肿瘤形态不规则,多大于3cm、质地较硬,无包膜,与周围组织无界限。剖面实质性,灰白色,易碎。
组织病理
镜下表现与黏膜上皮发生的鳞状细胞癌相同。有时可见唾液腺导管的原位癌样的改变(图7-276)。浸润癌为增生的鳞状上皮团块,细胞大小不等,有核浓染及核分裂像,有的细胞巢可见角化珠或细胞间桥,根据细胞的分化程度,可分为高、中及低度分化(图7-277、7-278)。多为有角化的、分化较高的鳞状细胞癌,低分化者不到10%。有时可见原位导管异常增生,这种表现有助于原发性鳞状细胞癌诊断的确立。
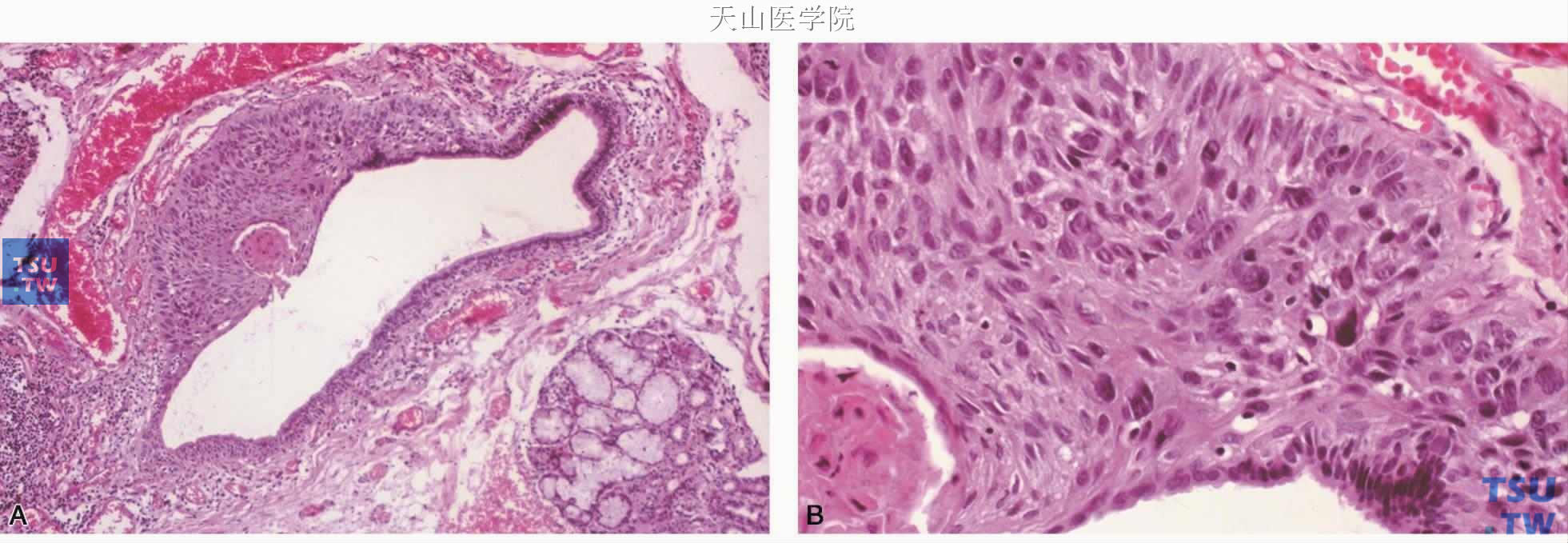
图7-276 鳞状细胞癌 A.唾液腺导管内衬上皮增生,呈原位癌表现;B.高倍镜下见肿瘤的异型性和角化珠
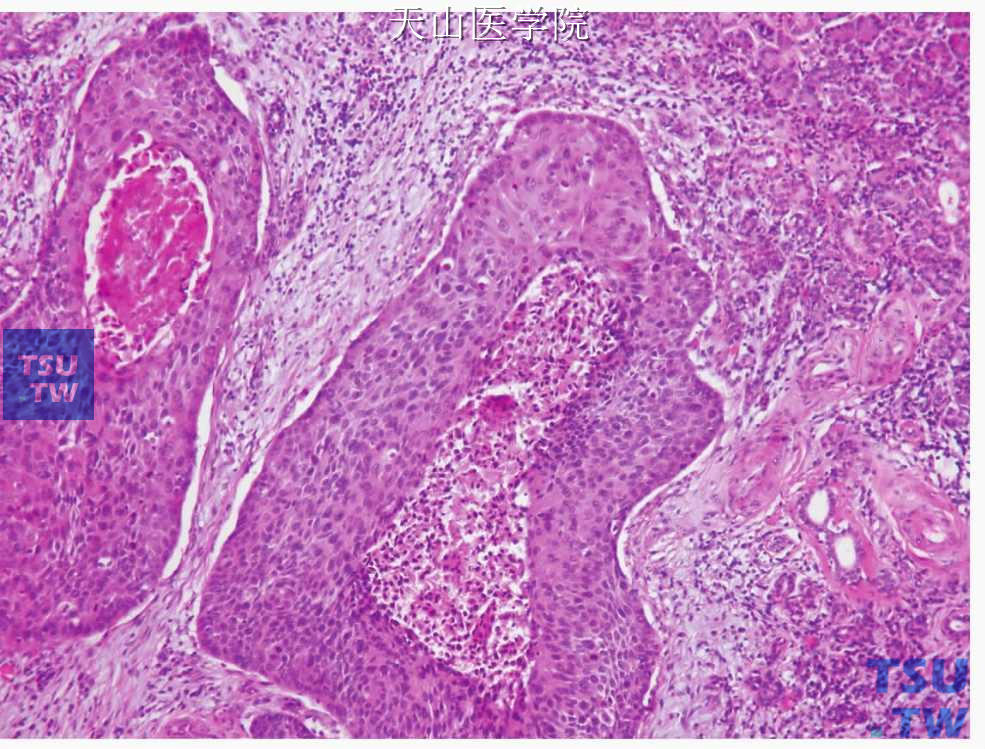
图7-277 鳞状细胞癌:肿瘤细胞团中央的坏死
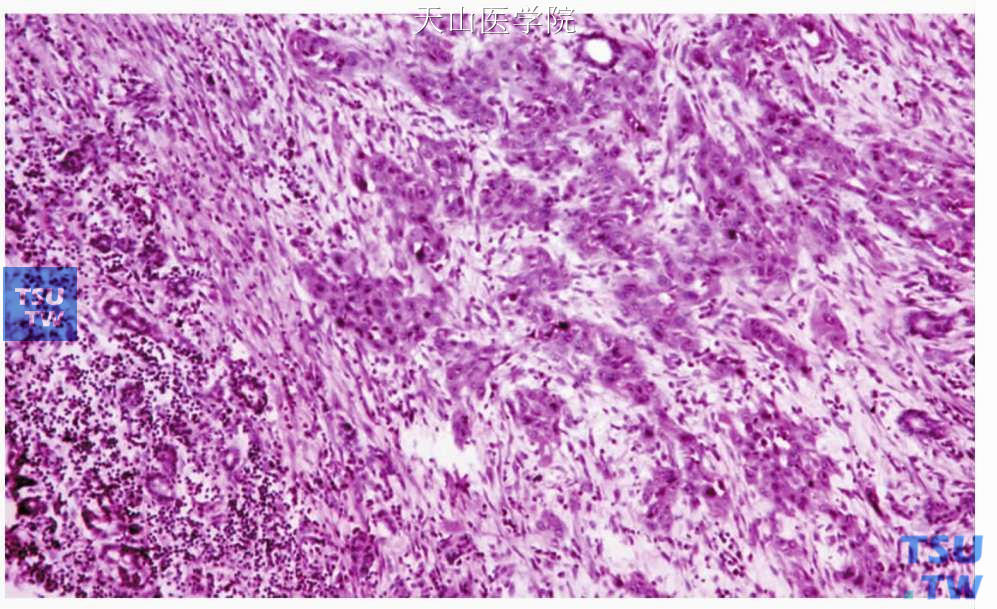
图7-278 鳞状细胞癌:肿瘤细胞呈小巢状浸润
细胞遗传学研究较少,结果不一。有6q缺失的报道(许多其他唾液腺肿瘤也有),但在头颈部其他部位的鳞状细胞癌少见。
鉴别诊断
1、转移性鳞状细胞癌:鳞状细胞癌转移至唾液腺者较原发性者多得多,临床病史及仔细的临床检查有助于排除头皮和皮肤的鳞状细胞癌转移。
2、低分化黏液表皮样癌:足够的取材可能发现较典型的黏液细胞分化区域。细胞内黏液染色阳性可确定黏液表皮样癌的诊断。
3、坏死性唾液腺化生:以腭部最常见,腺小叶坏死,泡壁溶解消失,有黏液外溢,腺导管上皮鳞状化生,形成上皮岛。鳞状细胞分化较好,不存在细胞异型性或间变。
4、角化囊性瘤(keratocystoma):是最近描述的唾液腺罕见的病变,可能与鳞状细胞癌混淆。该瘤的特点是多囊性腔隙,衬覆复层鳞状上皮,含角质板片和局部上皮岛。此瘤不发生转移、无坏死或浸润以及无细胞学的非典型性,细胞增殖活性低是与原发性鳞状细胞癌鉴别的主要依据。
5、罕见情况下,鳞状细胞癌可能可能是多形性腺瘤恶变的癌成分,或者是Warthin瘤恶变的癌成分,充分取材可以做出正确诊断。
6、淋巴上皮癌:有独特的非角化不成熟的表现,并且有丰富的淋巴样间质,容易与鳞状细胞癌区别。
【预后】鳞状细胞癌为高度恶性肿瘤,常发生颈部淋巴结转移,预后较差,患者多在两年内死亡。
