对糖尿病患者的眼底并发症进行早期诊断
糖尿病患者只进行常规的眼底检查可能将亚临床期的病变遗漏,有学者对检眼镜下为正常眼底的156只眼进行荧光血管造影检查发现,28只眼有微血管瘤和视网膜病变,占17. 95%。由于微血管瘤的存在有一定的时期,一般为数月到数年,随瘤体发生机化,颜色变淡,检眼镜下可能就不明显;另外,有的瘤体似针尖大小,检眼镜下不易查见。由于微血管是在视网膜毛细血管的一侧出现的囊样扩张所形成,当荧光血管造影时荧光素随血流充满视网膜的动静脉及毛细血管,囊样扩张的腔隙中也充满荧光色而在造影中容易查见。所以常规检眼镜检查下为正常眼底的患者,在荧光血管造影是可以早期发现这些改变。
监测糖尿病性视网膜病变的进展
糖尿病性视网膜病变的发生与病程之间有着肯定的相关性。美国眼科学会对糖尿病患者的监测建议为:1型糖尿病诊断5年后做第一次眼底检查,2型糖尿病在确诊时做第一次眼底检查,以后每年一次眼底检查;如果为妊娠的妇女有轻中度非增生性糖尿病视网膜病变3个月检查一次。重度非增生性糖尿病视网膜病变则每1~3个月检查一次眼底。对中度以上的非增生性糖尿病视网膜病变,美国眼科学会建议要经常进行FFA的检查以便发现病情进展,因为病情重度以上的非增生性糖尿病视网膜病变患者在一年内有50%的患眼、极重度的非增生性糖尿病视网膜病变的75%的患眼可以进展至增生性病变。
我们对内分泌科转来的糖尿病患者,均进行详细眼底检查,只要眼底有病变的患者及糖尿病病史超过5年但检眼镜下未看到病变的患者再进行荧光造影检查。此后对非增生性的患者我们建议患者每年进行一次荧光造影检查。对有增生前期或增生期的患者观察间隔缩短至3~6个月。在对糖尿病性视网膜病变患者的长期观察中发现,微血管瘤的数量随病程而改变,渗漏的情况也在改变。另外,荧光造影检查还可显示毛细血管闭塞区的变化,发现和鉴别视网膜内微血管异常或早期新生血管的发生。我们在进行荧光造影检查中发现:检眼镜下的分期与荧光造影检查有时差距较大,主要是周边眼底的改变在检眼镜下不很明显,而荧光造影下可以显示毛细血管非灌注区,如果出现棉絮样斑,临床诊断Ⅲ期病变,但是当棉絮样斑消退后检眼镜下就看不到了,荧光造影显示为非灌注区。北京协和医院79只眼的眼底检查与荧光造影片对照后发现,Ⅱ期和Ⅲ期病变的符合率为33. 3%~74.1%。早期细小的眼底新生血管不易在检眼镜下发现,许多学者报道部分在检眼镜下诊断为Ⅲ期的DR,经FFA检查后确定为Ⅳ期病变,因此,荧光造影能更早地显示出增生性病变,对病变程度作出如实的判断。Elisabet A的报告中也有同样的改变。有的患者眼底检查未见严重的视网膜病变,但是视力下降明显,进行FFA可以发现轻度黄斑水肿、视网膜缺血情况和视神经病变等解释临床中不能解释的视力下降。
指导适时进行激光治疗
尽管有很多扩张血管、抗血小板凝集、减少血液黏稠度的药物,还有针对糖尿病视网膜病变的药物等,但药物治疗还没有肯定的疗效,经过大量的临床对照研究认为激光光凝是目前有肯定疗效的治疗方法。按照新的国际分类,严重的非增生性糖尿病性视网膜病变在1年内进展成为增生性病变的可能性极大,激光治疗可以有效地减少进展成增生性视网膜病变。EDTRS对黄斑水肿的荧光造影分为局限性水肿,与微血管瘤的渗漏和毛细血管的渗漏有关,激光直接封闭渗漏的微血管瘤和渗漏的毛细血管能够减轻黄斑水肿。由于视网膜外屏障的功能受损或弥漫性毛细血管渗漏产生弥漫性黄斑水肿,进行格栅样光凝能够降低持续性的黄斑水肿。
激光治疗的疗效观察
激光治疗后,微血管瘤于2周左右萎缩,硬性渗出吸收的较慢,一般3~6个月后逐渐吸收,而新生血管的萎缩需要2~3个月的时间或更长,所以激光治疗后一般3~6个月要进行荧光造影检查,如新生血管没有消退则需要进行激光补充治疗。
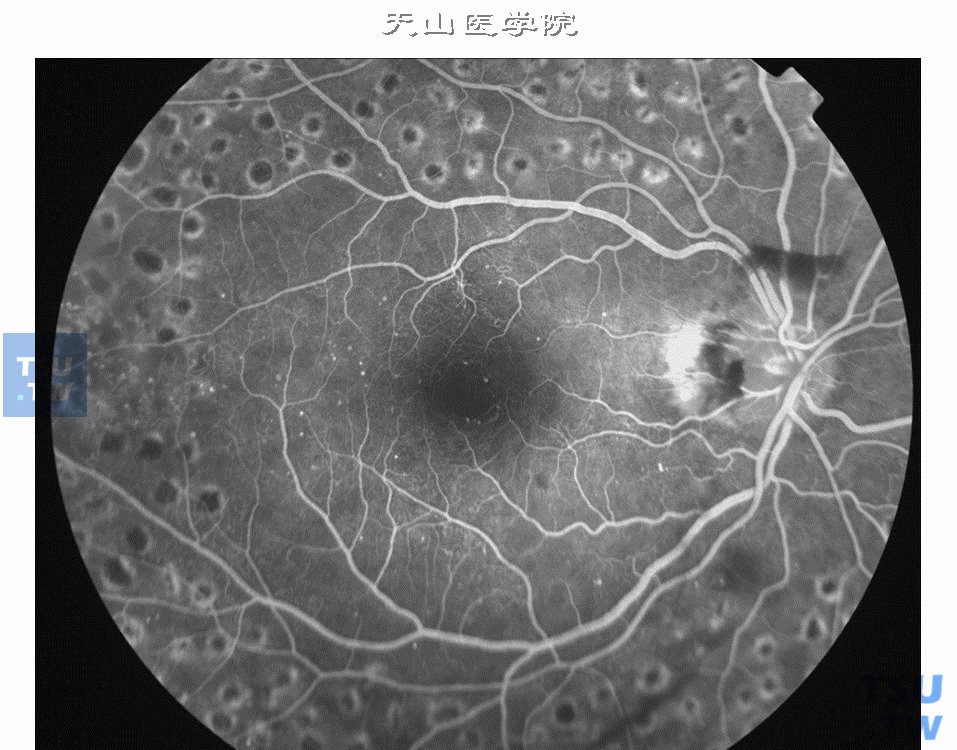
上图:增生性糖尿病视网膜病变全视网膜光凝治疗后荧光造影像。视盘上方和周围视网膜小片出血,视盘上方小片视网膜前出血。出血为遮挡荧光,黄斑区很多强荧光点为微血管瘤
糖尿病视网膜病变是伴随糖尿病发展的终身性疾病,良好的糖尿病的控制和坚持定期的眼底及必要的荧光造影检查,适时的激光治疗和补充治疗是减少视力下降和减少失明的重要环节。(师自安 龙力 刘云)
