糖尿病患者合并血脂代谢异常的血脂谱是血浆TG、VLDL及sLDL水平升高;TC、LDL-C、Apo-B、Apo-E、Apo-CⅢ,有时CM水平也升高;HDLC、Apo-AⅠ水平及Apo-CⅠ/Apo-CⅢ、Apo-CⅡ/Apo-CⅢ比值降低。
糖尿病患者血浆TG和VLDL水平升高主要是体内胰岛素对TG合成和分解代谢影响不平衡的结果。轻型的2型糖尿病患者尤其是肥胖者,由于体内产生胰岛素抵抗所致糖代谢障碍,导致脂肪动员增加;1型糖尿病和病情严重的2型糖尿病患者,由于体内胰岛素缺乏,使胰高血糖素水平升高,动员脂肪分解代谢相应增强。以上两方面均可使血液中游离脂肪酸升高,经血循环到达肝脏,为肝脏提供丰富的原料,从而使肝脏合成更多的VLDL(主要为内源性TG)。正常人体内VLDL的清除随着其合成而加快。而糖尿病患者血浆中VLDL的分解代谢是较复杂的,轻型的2型糖尿病患者虽然血液中的LPL活性基本正常,但VLDL中的Apo-CⅠ/Apo-CⅢ、Apo-CⅡ/Apo-CⅢ比值降低以及各自成分发生改变,促使VLDL的分解代谢减低;在胰岛素缺乏的糖尿病患者,由于胰岛素不能激活LPL,致使LPL的活性减低,也使VLDL的分解代谢减少;此外,糖尿病患者血液中的VLDL转化为LDL的途径被破坏,使VLDL及其残体可直接通过旁路途径转移,因而使血液中的VLDL和TG浓度增加,有时某些糖尿病患者血液中的CM浓度也增加。由于糖尿病患者体内VLDL合成和分解代谢的不平衡,使血浆中的VLDL和TG升高,有时CM也升高。
糖尿病性脂血症是一种综合征,其特点是富含TG的脂蛋白CM和VLDL在血浆中大量堆积,通常其血浆中TG在22. 58mmol/L(2000mg/dl)以上。这类患者的亲属中常有患糖尿病的倾向。该综合征也可见于脂肪萎缩性糖尿病。
血液中的LDL是胆固醇的主要载体,约有67%~80%的胆固醇以LDL-C的形式存在;也有一定量的胆固醇以HDL-C的形式存在于HDL中。正由于血浆中胆固醇组成的这种不均一性,故在致动脉粥样硬化的关系上LDL-C比胆固醇更有意义。VLDL是LDL的主要前身物质,糖尿病患者由于血浆中的VLDL水平升高,为LDL的合成提供了更多的原料,使LDL的合成增加。LDL的合成与分解代谢也与血浆中的胰岛素浓度有关,轻型或肥胖的2型糖尿病患者由于胰岛素抵抗导致体内的高胰岛素血症,可激活肝内的HMG-CoA还原酶的活性而合成更多的胆固醇;在1型或重型的2型糖尿病患者由于胰岛素缺乏,使人体组织细胞(如小成纤维细胞)表面的LDL受体数量减少及活性降低,使LDL与其受体结合减少,LDL分解代谢减低。未控制好的糖尿病患者由于高血糖使LDL被糖化并易被氧化,促使LDL与其受体的结合能力下降,血浆中的LDL分解代谢和清除减少。以上原因可使血浆中的LDL和TC浓度升高(下图)。
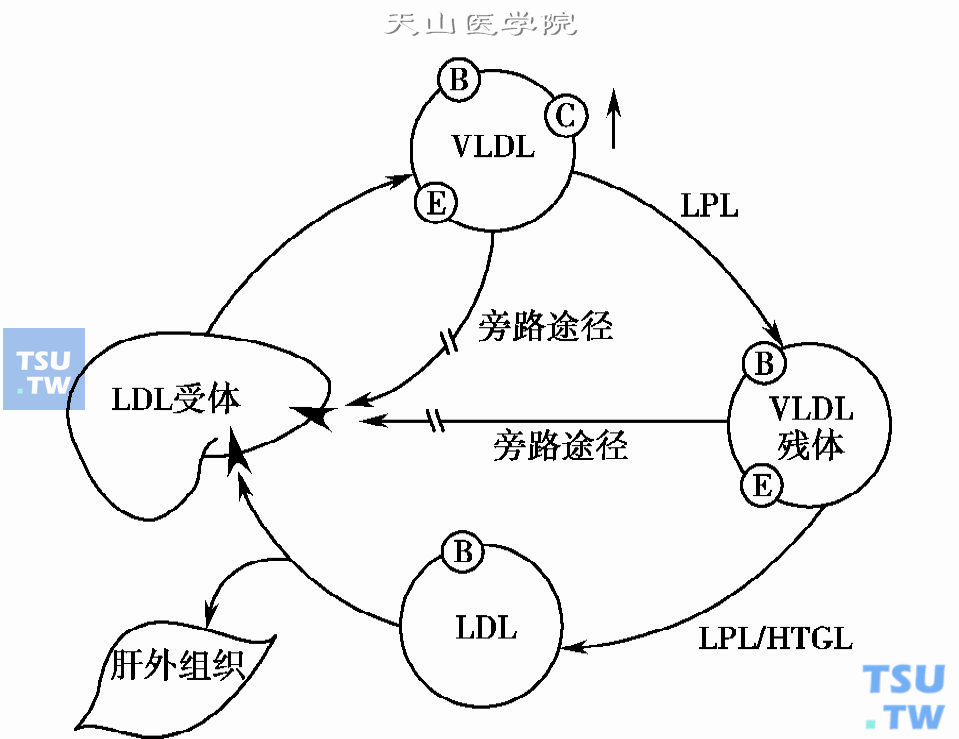
轻型的2型糖尿病患者VLDL和LDL的代谢

1型和严重的2型糖尿病患者的VLDL和LDL的代谢
LDL是密度不同LDL粒子的总称。血浆中的LDL根据其分子大小和密度不同,用不同的方法可分成各种血脂谱型和许多亚组分。经梯度凝胶电泳后,血浆LDL颗粒分布可呈现两种血脂谱型即A型和B型,A型LDL是以大而轻的血浆LDL占优势,B型LDL是以小而密的血浆LDL占优势的血脂谱。用非变性梯度凝胶电泳法可将LDL分成3~7种亚组分;用密度梯度超速离心法可将LDL分成3~10种亚组分。但无论如何,主要可分成三个亚组分,即血浆LDL1、LDL2和LDL3,其中血浆LDL1相当于A型LDL即大而轻的LDL(larger buoyant LDL,lLDL),血浆LDL3相当于B型LDL即为小而密的LDL(small dense LDL,sLDL),LDL2相当于LDL1和LDL3的中间型。
人体内sLDL的生成取决于遗传和环境两方面因素,从代谢的角度分析,sLDL的生成有两条途径:①来自血液中的VLDL1:当肝脏合成VLDL(含内源性TG)增多时,由肝脏释放入血液中的VLDL颗粒较大而含TG也较多,称为VLDL1;血液循环中VLDL1在LPL作用下水解后丢失TG时,主要转变成为sLDL。②血浆TG浓度对LDL颗粒大小也有影响:正常情况下,血浆中各种脂蛋白的脂类不断进行代谢和相互交换,使血液中的脂质处于一个动态平衡状态。当血浆中富含甘油三酯的脂蛋白(triglyceride-rich lipoprotein,TRL)含量增加超过1. 5mmol/L(133mg/dl)时,LDL的总量不变,但在胆固醇酯转移蛋白(CETP)作用下产生脂质交换,LDL内的CE转移至VLDL上,而VLDL中的TG转移到LDL上。当LDL中的TG增加到一定的程度时,LDL内的TG被肝脂酶水解,其结果是LDL颗粒变小,胆固醇含量减少,大而轻的LDL及中间LDL转变成小而密的LDL增多。TG水平越高,VLDL与LDL的脂类交换越活跃,生成sLDL就越多。由此可见,血浆中sLDL的形成可能受几方面因素的影响:①CETP的活力。有CETP遗传缺陷的患者中,该酶的活性降低,其介导的脂质交换作用也可能降低,在血浆中产生的sLDL也就减少。②血浆中VLDL和LDL的清除速度。当血浆中VLDL和LDL在血液中滞留时间越长,CETP介导的脂质交换越完全,形成的sLDL越多。③血浆TG水平。血浆中TG水平较高时,sLDL浓度就偏高。在以上因素中,血浆TG浓度对sLDL形成的影响最为显著。决定sLDL形成的血浆TG水平的阈值在1. 07~1. 47mmol/L(95~130mg/dl)之间。血浆TG水平较低(低于0. 5mmol/L即44. 29mg/dl)者的LDL常为A型分布,而大于1. 5~2. 3mmol/L(133~200mg/dl)者的LDL分布以B型即sLDL居多。LDL1随血浆TG水平增加(在正常范围内)而减少;LDL2则呈双向性变化,在血浆TG小于1. 5mmol/L时,LDL2浓度随血浆TG水平增加而升高,当血浆TG水平大于1. 5mmol/L时,LDL2浓度与血浆TG水平呈负相关;LDL3在血浆TG小于1. 5mmol/L时,浓度常低于100mg/dl,在血浆TG大于1. 5mmol/L时,LDL3浓度明显上升,此LDL3-血浆TG曲线清楚表明1. 5mmol/L是一个突破点。血浆TG水平对sLDL浓度的这一阈值效应产生的机制尚不十分清楚,现在的解释是,只有当血浆TG达到一定水平时,才有足够的TG转移到正常大小的LDL颗粒上,其颗粒中的APO-B才会达到新的稳态而发生结构的变化,而APO-B作为LDL受体主要配基对代谢特性有决定性影响,故此构型改变而暴露某些关键位点后,LDL颗粒变成肝脂酶较合适的底物,易经后者脂解形成sLDL。
因此,糖尿病患者的空腹及餐后血浆富含甘油三酯的脂蛋白浓度升高,使LDL-TG增多,造成血浆sLDL升高就不难理解。许多体内、体外的基础试验和临床研究表明sLDL比大而轻的LDL更容易被氧化及糖化,然后被巨噬细胞识别并吞噬。由此可见,sLDL更易导致动脉粥样硬化性病变的产生。
病情控制不良的糖尿病患者血浆中HDL尤其是HDL2和Apo-AⅠ浓度降低,女性较男性更为明显。其可能的机制:①血浆中的HDL除来源于肝脏和小肠的合成和分泌外,VLDL和CM的分解代谢产物也是HDL合成的原料,糖尿病患者血浆中VLDL和CM分解代谢降低而使HDL的合成减少。②LPL是调节血浆中VLDL和CM分解代谢的关键酶,肝脏内的内皮细胞酶(HEL)是调节HDL在肝内分解代谢的关键酶,此两酶的活性与血液内胰岛素浓度呈正相关。在肥胖的2型糖尿病患者由于胰岛素抵抗,促使胰岛β细胞分泌过多胰岛素,通过胰静脉到达肝脏,在肝脏部分胰岛素被利用和灭活而使到达周围组织的胰岛素浓度下降。这样,肝内胰岛素浓度相对较高,易激活HEL的活性使HDL在肝内的分解代谢增加;而周围组织由于胰岛素浓度相对较低,激活LPL的作用减弱,使LPL的活性下降而导致VLDL和CM分解代谢降低,从而使HDL的合成原料减少,这样就是所谓的“肝内效应”,使HDL的分解代谢增加而合成代谢减少,最终使体内的HDL浓度降低。胰岛素缺乏的糖尿病患者其“肝内效应”更明显,然而血浆中的HDL浓度更低。此外,糖尿病患者血浆HDL组成成分中的载脂蛋白被糖基化也可使HDL浓度下降和功能减低。
综上所述,血浆中富含甘油三酯的脂蛋白水平与sLDL浓度呈正相关,与HDL呈负相关。血浆中的富含甘油三酯的脂蛋白、sLDL和HDL常合并存在,代谢上紧密联系、相互影响。其中富含甘油三酯的脂蛋白在这三者的代谢中起到一个主导作用,血浆中富含甘油三酯脂蛋白的水平可直接决定和影响sLDL和HDL的浓度。当血浆中富含甘油三酯的脂蛋白浓度升高、HDL浓度降低以及sLDL浓度增多被称为致粥样硬化性脂蛋白表型(atherogenic lipoprotein phenotype,ALP)。未控制好的糖尿病患者正是具备这种致动脉粥样硬化的高度危险的脂类代谢紊乱综合征。
血浆LP(a)浓度与动脉粥样硬化性疾病的发病呈正相关。有关糖尿病患者血浆LP(a)浓度变化及其有并发症时LP(a)浓度如何改变的报道不一。血浆LP(a)与1型糖尿病的关系大体可综合为:①血浆LP(a)浓度可能升高;②糖尿病肾病时其浓度升高,但糖尿病肾病的不同阶段其浓度无差异;③糖尿病并发增殖性视网膜病变时,血浆LP(a)浓度可能无变化;④糖代谢控制程度与血浆LP(a)浓度有一定关联。血浆LP(a)与2型糖尿病的关系为:
- 与正常人相比,血浆LP(a)浓度无差异(或升高?);
- 糖尿病并发肾脏病变时血浆LP(a)浓度升高,LP(a)水平与肾功能损害程度呈正相关;
- 糖尿病合并冠心病的患者,血浆LP(a)浓度升高;
- 糖尿病并发视网膜病变时,血浆LP(a)浓度可能升高;
- 糖尿病合并血脂代谢异常时,血浆LP(a)浓度可能升高;
- 糖尿病的代谢控制程度与血浆LP(a)浓度无关联。笔者的临床研究资料显示,2型糖尿病患者血清LP (a)浓度与正常对照组无明显差异;2型糖尿病患者并发微血管病变(肾或视网膜病变)和合并高血压、大血管病变(包括冠心病、脑血管病或下肢缺血性血管病变)者血浆LP(a)浓度明显升高。
