接触性皮炎是皮肤或黏膜单次或多次接触外源性物质后,在接触部位甚至以外的部位发生的炎症性反应。表现为红斑、肿胀、丘疹、水疱、甚至大疱。
病因及发病机制
接触性皮炎的发生原因,可分为原发性刺激和变态反应两种。
- 原发刺激性接触性皮炎:接触物对皮肤有很强的刺激性,任何人接触后均可发生皮炎,这种刺激称原发性刺激或毒性刺激。原发性刺激又可分为两种,一种是刺激性很强,接触后在短时间内发病,如强酸、强碱等化学物质所引起的皮炎;另一种是刺激物较弱,由较长时间接触后发病,如肥皂、有机溶剂等所引起的皮炎。
- 变态反应性接触性皮炎:接触物基本上是无刺激的,少数人在接触该物质致敏后,再接触该物质,经12~48小时在接触部位及其附近发生皮炎。
能引起接触性皮炎的物质很多,主要有动物性、植物性、化学性三种。它们中有的引起刺激性接触性皮炎,有的可引起变态反应性接触性皮炎。
动物性的:动物的毒素,昆虫的毒毛,如斑蝥、毛虫等。
植物性的:有些植物的叶、茎、花、果等或其产物可引起接触性皮炎,常见者有漆树、荨麻、橡树、豕草、银杏、补骨脂、猫眼草、某些菊科和报春花属、少数瓜果、蔬菜、花粉等。
化学性的:这是接触性皮炎的主要病因,多属于变态反应性,少数属于原发刺激。品种繁多,主要有金属及其制品如镍、铬;日常生活用品,如肥皂、洗衣粉、洗涤剂、光亮剂、清洁养护产品、乳胶手套、皮革、塑料及橡胶制品等;化妆品如化妆油彩、染发水、香膏等;外用药物如汞剂、磺胺类药、抗生素软膏、清凉油等;杀虫剂及除臭剂;各种化工原料如汽油、油漆、机油、染料等。在这些化学物质中,有些是直接接触其原料而发生的,但大多数是人们使用其成品而致敏感发病,例如因穿着塑料鞋引起的皮炎,可以是由塑料本身或由塑料制品中添加的颜料致敏所致。橡胶制品亦可由其中的防老剂等致敏。
有些物质接触后需经日光照射而致敏,这方面内容已在光感性皮肤病中论述。
变态反应性接触性皮炎的发病机制属于接触性超敏反应(contact hypersensitivity,CMS),CMS是针对半抗原发生的T细胞介导的皮肤免疫反应,一般认为CMS属于迟发型超敏反应(delayed type hypersensitivity,DTH)的一种,但是,最近研究表明CMS无论在发病机制上,还是在临床表现上都与DTH有所不同。有关这方面的研究详见本书第一篇皮肤科学基础第六章皮肤免疫学第六节接触性超敏反应。
作为接触性皮炎的抗原,大多数是简单化学物质,属半抗原,必须与载体蛋白结合成完全抗原后才能引起机体的敏感。接触性皮炎的载体蛋白是表皮细胞的膜蛋白。半抗原与表皮细胞膜蛋白结合物,被朗格汉斯细胞(LCs)所捕获。LCs捕获半抗原,载体蛋白结合物质将其消化为肽片,与LCs表面的MHCⅡ类抗原分子(HLA-DR)结合,携带抗原的LCs通过淋巴回流至局部淋巴结,提呈给CD4+T细胞。
CD4+T细胞具有识别MHCⅡ类抗原和结合特异性接触性抗原的T细胞受体(T cell receptor)的特性。T细胞受体是Ti-CD3复合物。CD3是所有T细胞表面的传送蛋白(cell surface transducing protein);Ti是一种异二聚蛋白,其可变区有特异性抗原结合部位,因此只有CD4+T细胞上的CD4及CD3-Ti活化才能发生抗原的识别和提呈。
在LCs向CD4+T细胞提呈抗原过程中,LCs还同时表达ICAM-1、LFA-3(lymphocyte function associated antigen)、B7等黏附分子,分别与淋巴细胞膜上的配体LFA-1、CD2、CD28结合,成为第二信号完成致敏反应。
致敏后的机体,当再次接触同类抗原后,经过与上述致敏诱导期相同的过程,形成半抗原载体结合物,被LCs吞噬处理,与特异性致敏CD4+T细胞发生反应。现已知,这种CD4+T细胞在迟发型变态反应中主要是Th1。与抗原发生反应的Th1细胞,合成并释放IL-2及干扰素γ、IL-4等细胞因子,促使T细胞增生,扩大免疫反应,活化细胞毒性T细胞、自然杀伤细胞及巨噬细胞,结果引起表皮海绵形成及真皮炎细胞浸润、毛细血管扩张及通透性增加。表皮细胞受到破坏,而产生丘疹、水疱甚至大疱的急性皮炎表现。
在变态反应性接触性过敏中还有一种立即型接触性反应(immediate contact reaction),除接触性荨麻疹属IgE介导的第Ⅰ型反应外,由于接触蛋白质、花粉等引起的接触性皮炎(湿疹),是由于表皮LCs具有高亲和力IgE受体。因此,引起Ⅰ型变态反应的蛋白抗原能结合于LCs表面的特异性IgE抗体,提呈至Th1及Th2细胞引起IgE介导的延迟型超敏反应,结果发生湿疹样皮肤损害。
刺激性接触性皮炎的发病机制与刺激物的强弱及接触的时间长短有密切的关系。有三个主要的病理生理变化:即表皮屏障功能的破坏、表皮细胞的变化和介质的释放,三者是相互关联的。
由于刺激物破坏角质层细胞间类脂质双层结构,使水合作用增加,致表皮屏障功能损伤,损伤的表皮使外界有害物质易于进入体内,导致细胞因子的释放。如IL-1α、IL-1β及TNF-α。同时进一步增加细胞因子的释放。有些刺激物可使角质形成细胞结构变化和功能破坏,不同的刺激物可引起角质不完全或角质形成细胞的增生、棘层增厚或角质不良细胞生成等。朗格汉斯细胞的活化并游走。真皮轻度水肿,大多数弱刺激物发生的细胞浸润,主要是Th1型。产生细胞因子IFNγ及IL-2。
接触刺激物的种类及其量引起的细胞因子可不同。角质形成细胞、朗格汉斯细胞可以发生很多前炎症因子,发生刺激性皮炎的中心细胞因子为TNF-α。TNF-α增加、MHCⅡ类抗原表达及角质形成细胞上细胞间黏附分子1表达,使炎症持久。
刺激性皮炎可以加强或诱导变应性接触性皮炎的发生。
总之,接触性皮炎的发病机制是非常复杂的,目前尚未完全阐明,还需要深入研究。
症状表现
皮炎表现一般无特异性,由于接触物的性质、浓度、接触方式及个体的反应性不同,发生的皮炎形态、范围及严重程度也不相同。轻症时局部呈红斑,淡红至鲜红色,稍有水肿,或有针尖大丘疹密集,重症时红斑肿胀明显,在此基础上有多数丘疹、水疱,炎症剧烈时可以发生大疱。水疱破裂则有糜烂、渗液和结痂。如为烈性的原发刺激,可使表皮坏死脱落,甚至深及真皮发生溃疡。当皮炎发生于组织疏松部位如眼睑、口唇、包皮、阴囊等处则肿胀明显,呈局限性水肿而无明确的边缘,皮肤光亮,表面纹理消失(图3-10-1)。
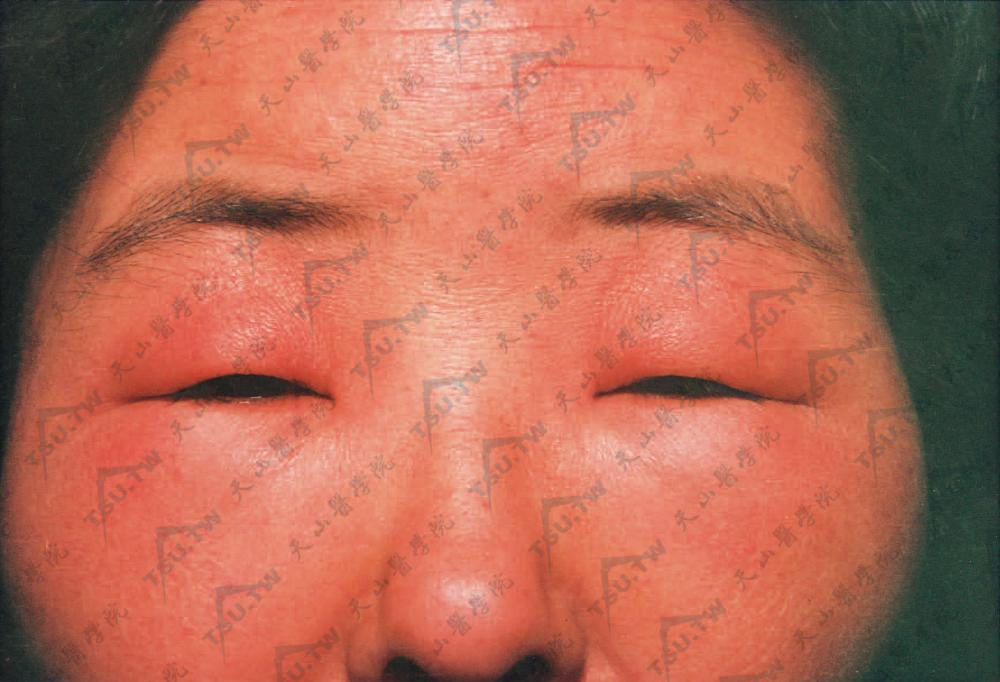
图3-10-1 对染发剂过敏致面部红肿,尤以眼睑为甚,眼裂变小
皮炎的部位及范围与接触物接触部位一致,境界非常鲜明(图3-10-2,图3-10-3,图3-10-4),但如接触物为气体、粉尘,则皮炎呈弥漫性而无一定的鲜明界线,但多在身体暴露部位,如两手背及面部等(图3-10-5,图3-10-6)。有时可由于搔抓等将接触物带至其他部位,使远隔接触部位也发生相似的皮疹。机体高度敏感时皮炎蔓延而范围广泛。少数可发生大疱性表皮坏死型药疹样表现(中毒性表皮坏死症)(图3-10-7)或肉芽肿样皮损。
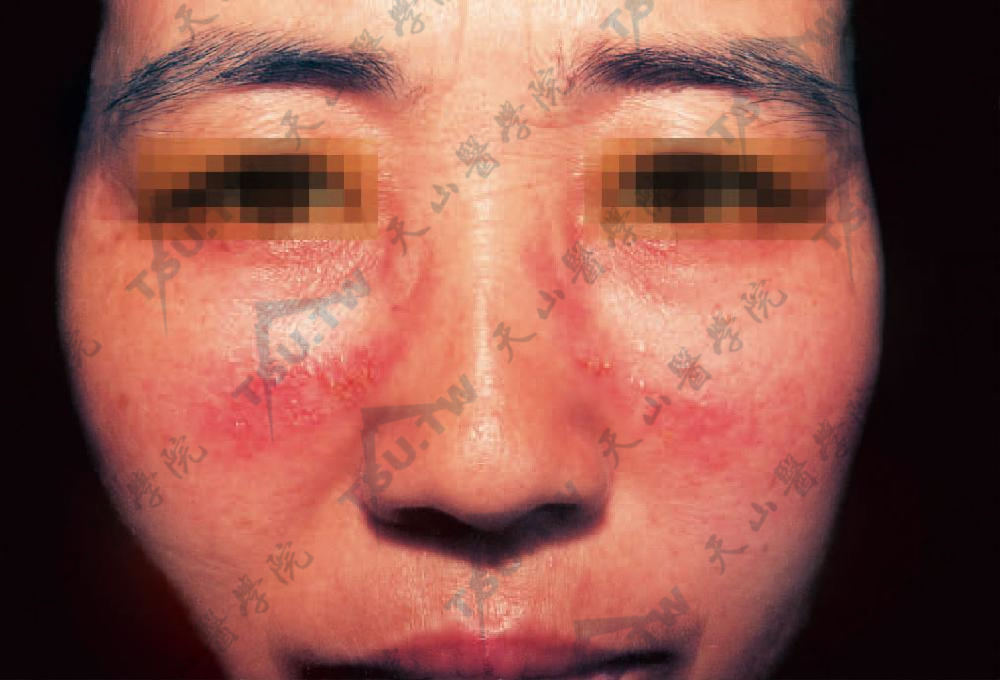
图3-10-2 面颊部接触眼镜框处,可见弧形红斑上密集丘疹及丘疱疹
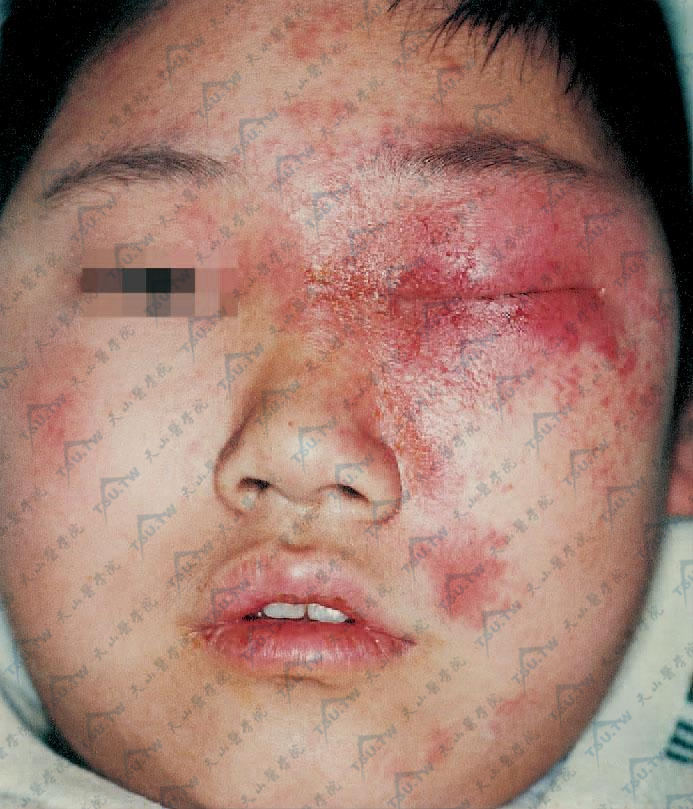
图3-10-3 滴眼药水过敏引起的接触性皮炎(四川大学华西医院 李志瑜等提供)
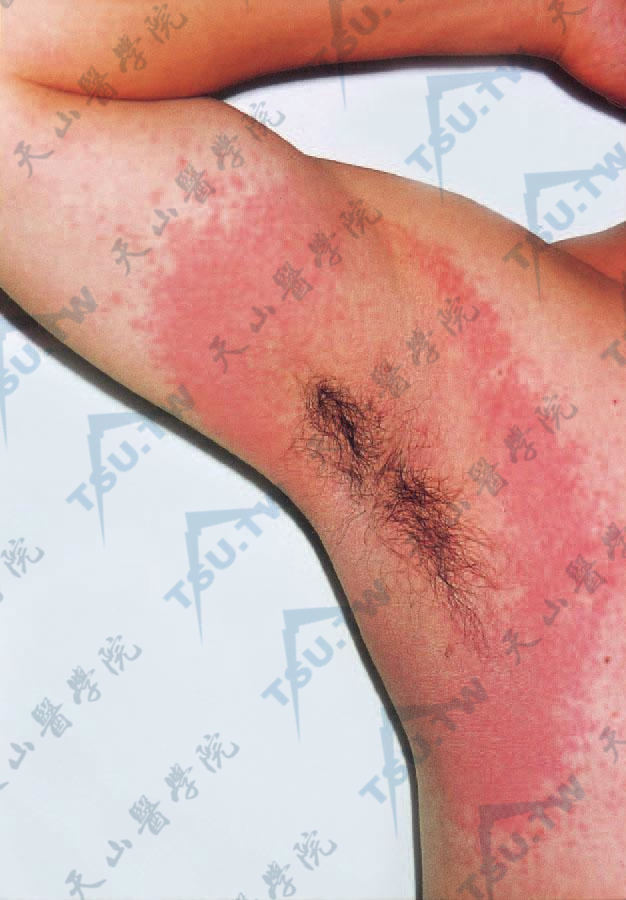
图3-10-4 因腋臭外敷半月清后,局部发生红斑、小水疱
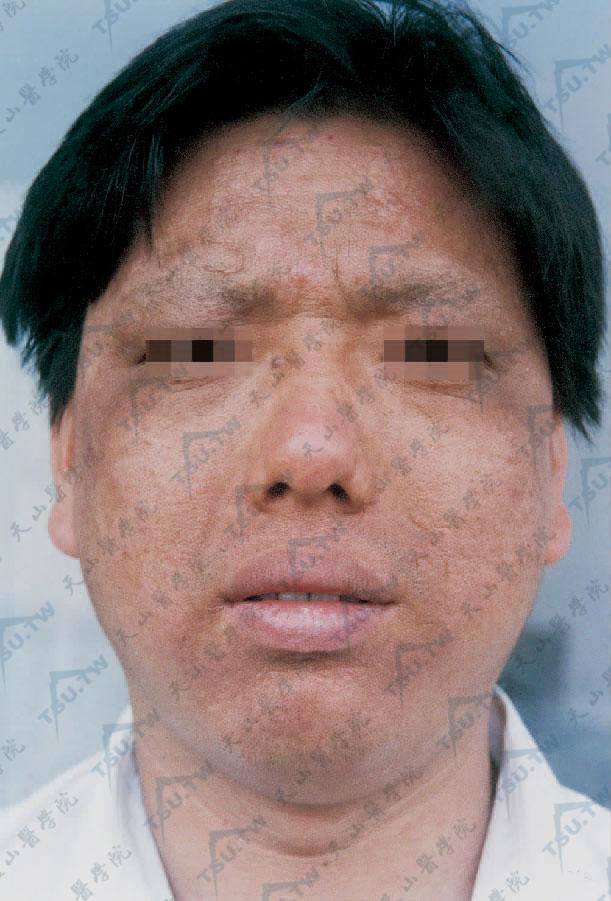
图3-10-5 环氧氯丙烷气体引起的面部弥漫性红斑浸润(南京空军454医院 严道金提供)

图3-10-6 斑贴试验 48小时后,1%环氧树脂,1%环氧氯丙烷,0.5%环氧氯丙烷均阳性(南京空军454医院 严道金提供)
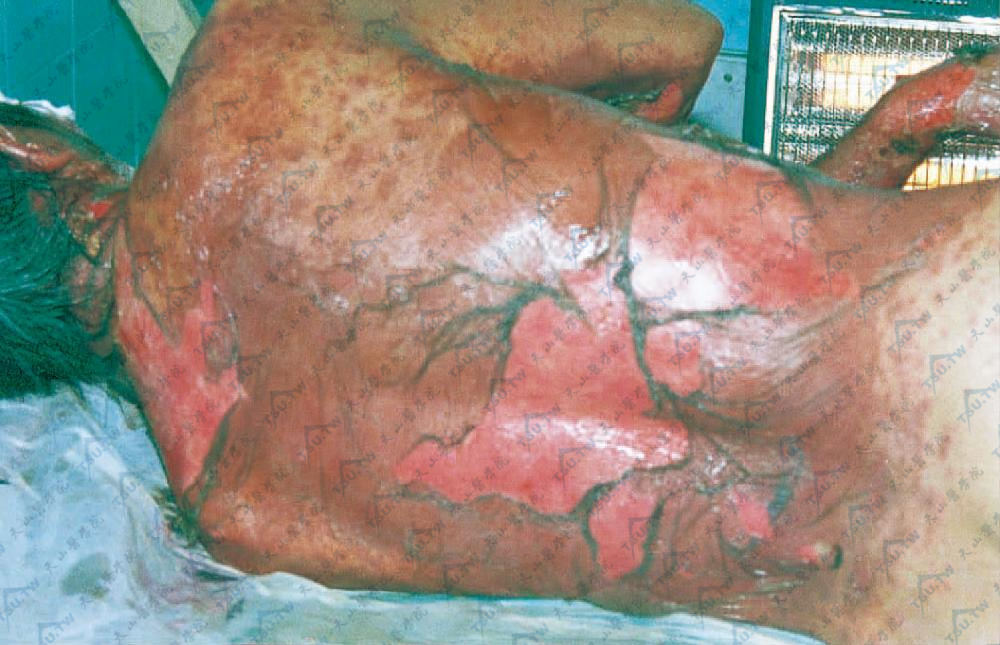
图3-10-7 搬运接触荒酸二甲酯引起中毒性表皮坏死症
自觉症状大多有痒和烧灼感或胀痛感,少数严重病例可有全身反应,如发热、畏寒、头痛、恶心等。
本病的病程有自限性,一般于去除病因后,处理得当,约1~2周可痊愈。但再接触过敏原时可再发。反复接触或处理不当,可以转为亚急性或慢性皮炎,呈红褐色苔藓样变或湿疹样改变。
刺激性接触性皮炎在临床上急性期可表现为红斑、水疱、渗出。亚急性、慢性可表现红斑,粗糙,脱屑,龟裂。根据接触刺激物的性质和接触时间长短,临床上可以表现以下几型:
1.急性刺激性皮炎 是接触强刺激物引起的急性皮炎,在接触部位发生明显的红斑,水疱,水肿或大疱(图3-10-8,图3-10-9)。
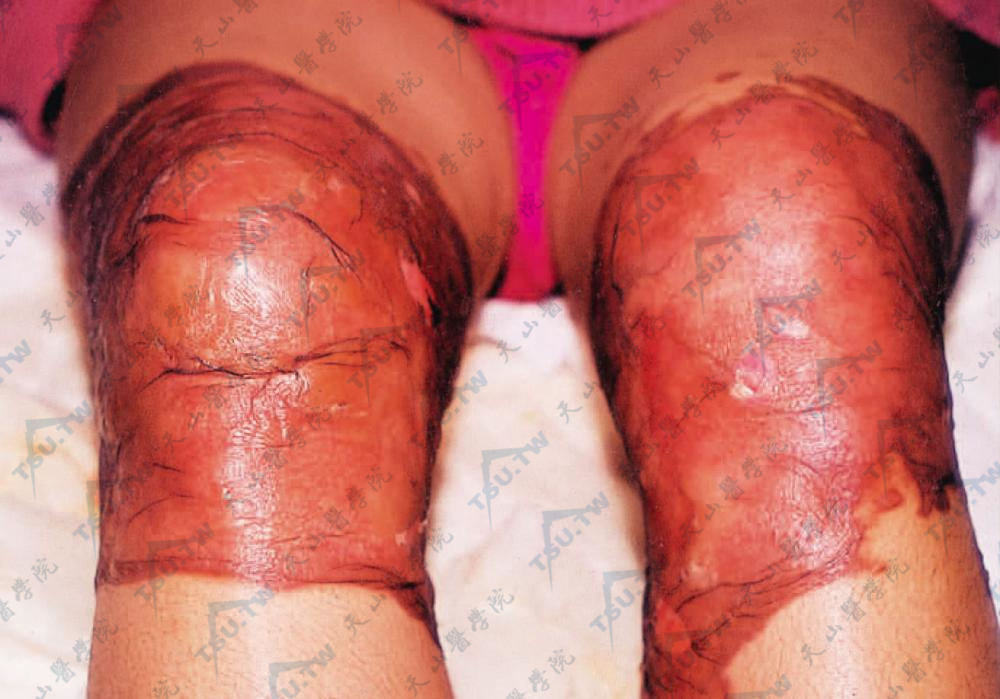
图3-10-8 膝关节处由于外敷威灵仙全草,发生刺激性皮炎,急性红斑水肿、大疱。疱壁已破,显露红色糜烂面

图3-10-9 威灵仙全草
2.延迟性急性刺激性皮炎 某些刺激物可以引起延迟反应性皮炎,在接触刺激物后12~24小时发生皮炎,如地蒽酸(dithranol)、表氯醇(epichlorhydrin)、足叶草脂(podophyllin)及砜丙烷(propane sulphone)等。
3.刺激性反应 常见于经常接触水或在潮湿环境下工作者,如理发师、清洁工、家庭主妇等。表现为轻度红斑、皮肤干燥、龟裂。脱离接触水后症状消退。如继续接触可近一步发展为慢性皮炎。
4.累积性刺激性皮炎 此型在临床上常见,多为反复接触弱强度刺激物。皮肤发生红斑,干燥,鳞屑,龟裂。
5.脓疱性刺激性皮炎 某些化学物如:油类及煤焦油可引起痤疮样反应。此型常是在反复密闭性接触后发生。
6.机械性刺激诱发皮炎 反复的微创引起的皮炎,如长期接触粗糙的纸、玻璃及粗纤维制品。
7.其他 除上述临床表现外,其他还可发生溃疡(强酸、强碱)、毛囊炎(油或脂)、粟丘疹(氯化铝)、色素增加(重金属)及色素减退(如p-tart-butylphenl叔丁基苯酚)等。
组织病理
在急性皮炎时组织病理变化主要在表皮,显示细胞间及细胞内水肿,乃至海绵形成,棘层内及角层下水疱,疱内含少数淋巴细胞、中性粒细胞及崩解的表皮细胞。在水疱周围的表皮各层细胞间,能发现移入表皮的淋巴细胞及中性粒细胞。真皮上部血管扩张,结缔组织水肿,血管周围轻度细胞浸润,主要为淋巴细胞,但有时也有少数中性及嗜酸性粒细胞(图3-10-10)。
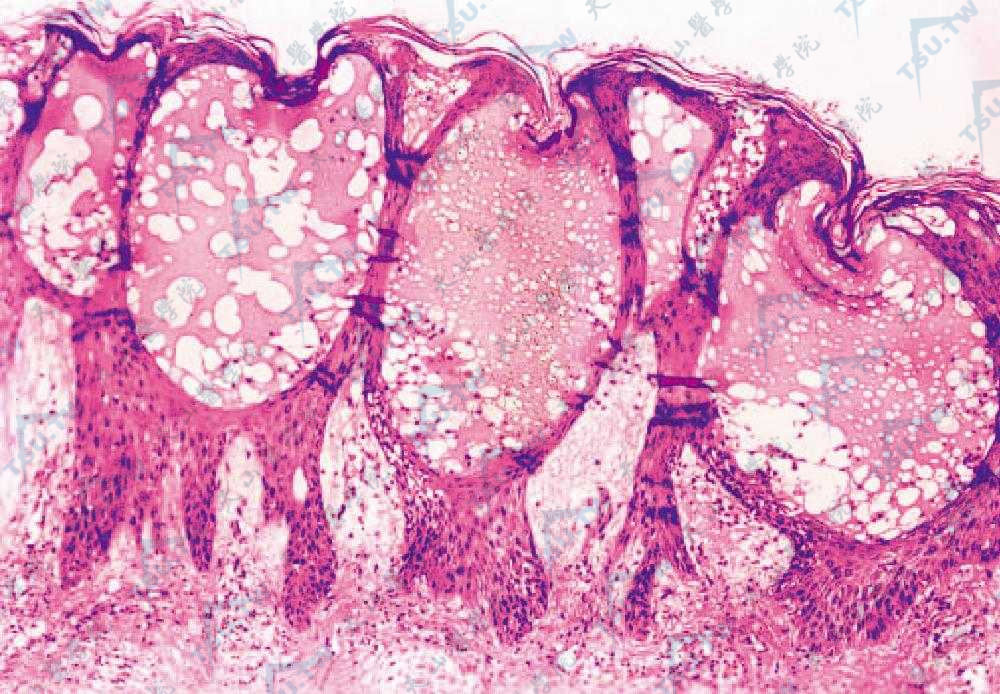
图3-10-10 表皮内多房性水疱(HE染色×100)
亚急性皮炎时表皮细胞内水肿、海绵形成及少数水疱,轻度表皮肥厚和程度不等的角化不全,真皮内血管周围有较多的淋巴细胞浸润。
慢性皮炎时棘层增厚,表皮突显著延长,并有角化过度及角化不全,在表皮内可能尚有轻度的细胞间水肿。真皮上部显示轻度血管周围炎症浸润,以淋巴细胞居多,此外尚有嗜酸性粒细胞及纤维细胞,毛细血管数目增多,内皮细胞肿胀和增生。
诊断及鉴别
接触性皮炎的诊断一般不难,根据接触史,在接触部位或身体暴露部位突然发生境界清晰的急性皮炎,皮疹多为单一形态,除去原因后皮损很快消退等特点,易与其他皮炎鉴别。
当病因不明或与数种接触物质接触,需要寻找病因时,可做斑贴试验。斑贴试验是诊断接触性皮炎的最简单的方法。现通用铝小室胶带,即直径为8mm的铝制小碟粘贴在无致敏性的多孔胶带纸上。在应用时将可疑物配制成适当浓度,加少量可疑物至铝制小碟内,然后敷贴于背部两侧或前臂内侧,经48小时后观察反应。但如48小时内发生刺激或有阳性反应出现,即除去试验物。如同时进行多种可疑物斑贴试验时,需按次序分行排列,并做好记号。一般连续观察2~3天(斑贴试验方法详见本后续栏目:职业性皮肤病)。
试验的时间应选择在皮炎损害治愈后或接近治愈时进行。使用物品的浓度应以一般人不发生刺激为度。由于引起接触性皮炎的原因很多,而临床上有不少患者不能在病史中提供可疑致敏原,因此目前许多国家通过调查,将最常接触或最易引起接触过敏的化学物制成系列试剂并标准化,称为标准筛查系列变应原,以供临床寻找可疑致敏原时应用。南京医科大学第一附属医院及北京大学第一医院皮肤科根据我国的情况也已分别制定了一套适合我国临床应用的标准筛查系列变应原和斑贴试验铝制小碟。
预防及治疗
首先是寻找致敏原因,当原因除去后,再给以适当处理,则能迅速痊愈。
其次是以后尽量避免接触已知的过敏原,不宜直接接触高浓度的任何药品或化学物质,慎用易致敏的外用药。
当接触致敏物质或毒性物质后,立即用大量清水将接触物洗去,病程中避免搔抓、肥皂水洗及热水烫洗,不使用可能产生刺激的药物,以利皮损及早康复。
外用疗法:根据皮损炎症情况,选择适当的剂型和药物。
轻度红肿、丘疹、水疱而无渗液时用炉甘石洗剂。其中可加适量苯酚、樟脑或薄荷脑以止痒;急性皮炎而有明显渗液时可用3%硼酸溶液、1:20醋酸铝溶液或1:(5000~10000)高锰酸钾溶液作冷湿敷;急性皮炎红肿、水疱、渗液不多时可外用锌氧油,其中可加2%~5%糠馏油、2%~5%鱼石脂,有感染时可加2%土霉素或0.5%新霉素。
当皮炎至亚急性阶段,则可用2%~5%糠馏油、鱼石脂或其他焦馏油类(如黑豆馏油、煤焦油)的乳剂或糊剂,目前已多应用各种糖皮质激素霜剂。
内用药:以止痒、脱敏为主。内服抗组胺药物、维生素C;静脉注射10%葡萄糖酸钙溶液。对重症泛发的患者可短期应用糖皮质激素口服或静脉注射。有并发感染者则加用抗生素类药物。
中医疗法:本病在急性皮炎期,呈红肿、水疱、糜烂、渗液者,系湿热挟毒之证,应予清热、利湿、解毒,用化斑解毒汤加减。若久而不消,反复发作,皮损呈慢性干燥者,则治以清热驱风、养阴润燥,用消风散加减。
