手术指征
1.外科手术是治疗假性囊肿的金标准。但是,在某些选择病例,介入或者内镜治疗也可取得良好效果。
2.发病6周,直径6cm以上囊肿。
3.囊肿出现并发症:①压迫胃十二指肠致消化道梗阻,压迫胆管造成黄疸或肝功能异常。②破裂。③出血,且DSA失败。④感染,必要时先外引流或同时内外引流。⑤内瘘导致胰源性胸水、胰源性腹水。
4.不适于(或失败)内镜或介入治疗者。
5.多发囊肿或囊肿位于胰尾部。
6.伴有多发复杂胰管狭窄,内镜难以处理,甚至需同时胰管引流者。
7.伴有胆管狭窄需同时处理。
8.怀疑囊肿恶变或囊性肿瘤;慢性胰腺炎伴有胰头肿块者。
9.手术方式包括三种,其选择指征为——
(1)囊肿空肠Roux-en-Y吻合(Cystojejunostomy)
最常采用,适用于各种位置的囊肿,术后出血率低于囊肿胃吻合。
(2)囊肿胃吻合(Cystogastrostomy)适用于囊肿位于胃后壁,同时囊肿下极不超过胃大弯者。目前文献报道约占1/4。
(3)囊肿十二指肠吻合(Cystoduodenostomy)
仅占5%。谨慎适用于囊肿位于胰头,贴近十二指肠的囊肿。
术前准备
1.须改善全身状况,包括水电解质失衡、贫血、低蛋白血症。
2.如囊肿伴感染,应抗感染治疗,必要时先经皮穿刺外引流。
3.MRCP、ERCP有助于判断胰管形态和囊肿的关系,有助于选择治疗方案。CT、超声可判断囊肿位置、囊壁厚度、囊肿数目(多发囊肿是否交通)及胰腺形态。综合判断有无伴随慢性胰腺炎和胆管疾病和梗阻,决定是否同时胆管和胰管引流,或者胰腺切除。
4.胃镜等判断是否同时存在区域门静脉高压(胃底静脉曲张和脾亢)。
5.必要时囊肿穿刺获取囊液,测CEA有助于与肿瘤鉴别。
麻醉:全身麻醉。
体位:仰卧位。
手术步骤
1.囊肿空肠Roux-en-Y吻合术(Cystojejunostomy术)
通常选择上腹正中切口,或双侧肋缘下弧形切口。
(1)腹腔探查尤须注意是否存在多个囊肿、左侧门静脉高压,胆管梗阻、胰管梗阻须同时处理。
(2)确认和暴露囊肿下极如囊肿主要位于小网膜囊和胃后,需要在横结肠上或者胃大弯血管弓外切开胃结肠韧带,沿胃体后壁显露囊肿(图13-15-1)。如果囊肿突出于横结肠系膜,则提起横结肠分离粘连即可显露囊肿下极。
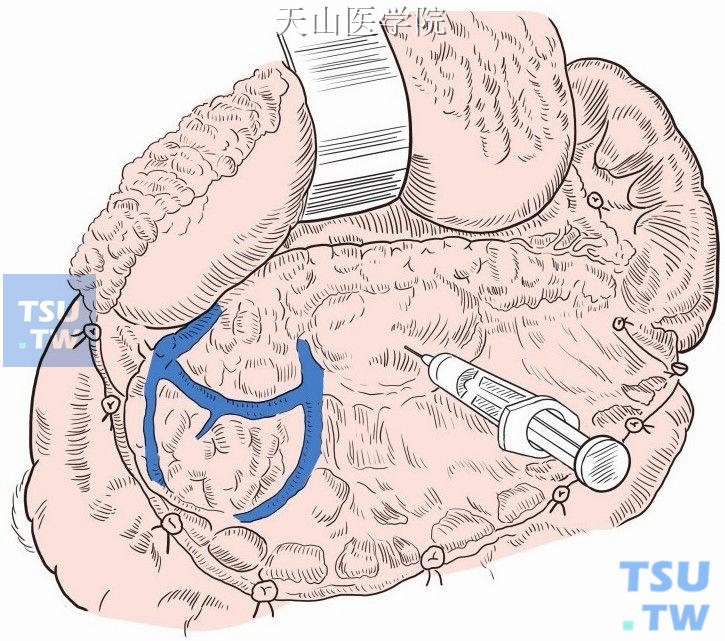
图13-15-1
(3)囊肿穿刺细针穿刺囊液有助于进一步明确囊肿性质,并排除囊肿内出血和假性动脉瘤(图13-15-1)。
(4)囊肿壁活检和探查在囊肿下极拟做吻合处缝牵引线后切开。吸尽内容物,探查囊壁和囊腔,确认有无肿瘤状突起、分隔,了解多个囊肿之间是否交通。囊肿壁梭形切除全层后送快速病理检查,排除肿瘤(图13-15-2)。
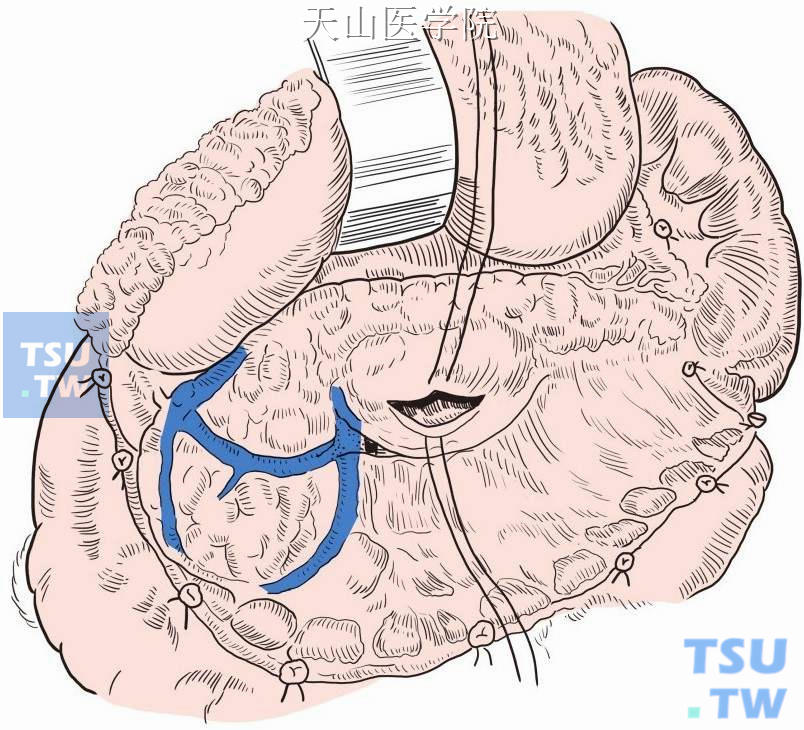
图13-15-2
(5)解剖分离近端空肠,准备Roux-en-Y肠襻根据系膜血管走行裁剪系膜,大约距离Treitz韧带15cm切断空肠,近端空肠和远端空肠距离囊肿空肠吻合处约50cm处做端侧吻合或侧侧吻合,关闭系膜裂孔(图13-15-3)。
(6)囊肿空肠吻合(可吸收线全层缝合)如囊肿在结肠上区,采用结肠后或结肠前,将空肠上提吻合;在结肠下区则直接吻合。建议采用单股可吸收缝线,如聚乙烯、聚对二氧环己酮(PDS),缝合可采用连续缝合或间断全层缝合,吻合方式多采用端侧吻合,吻合口直径约5cm。吻合口多不需浆肌层加强。
2.囊肿胃吻合术(Cystogastrostomy术)
如囊肿位于胃后壁,甚至靠近胃小弯,可选择囊肿胃吻合。
探查囊肿壁何处和胃体粘连(图13-15-4)。
在最突起部位做胃前壁牵引线和切开胃壁,穿刺证实囊肿位置(图13-15-5)。
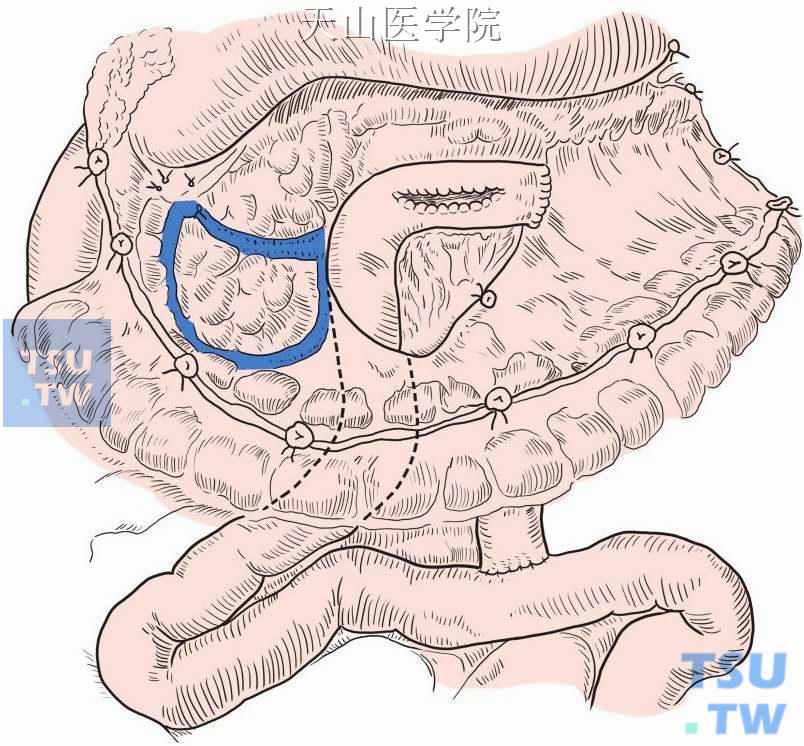
图13-15-3
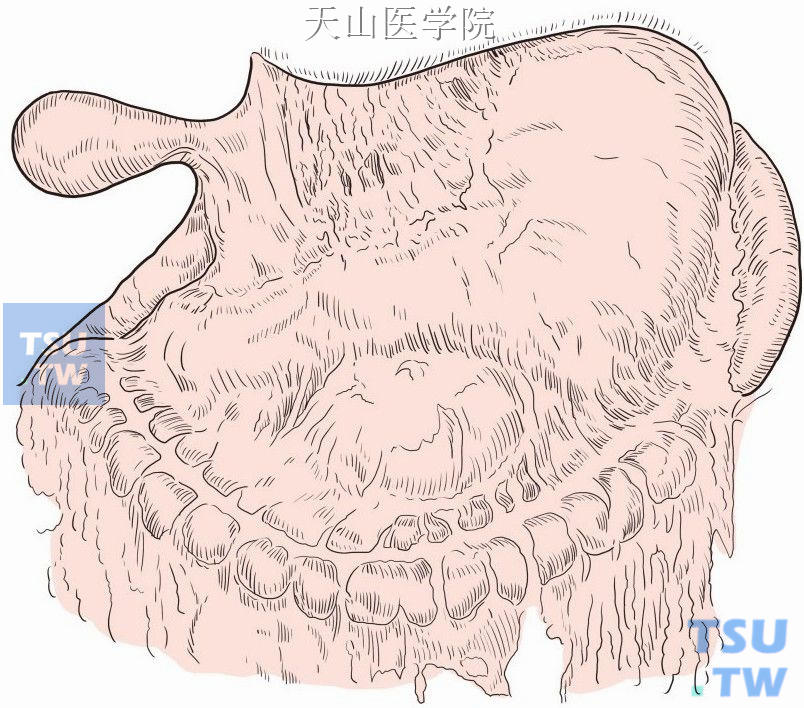
图13-15-4
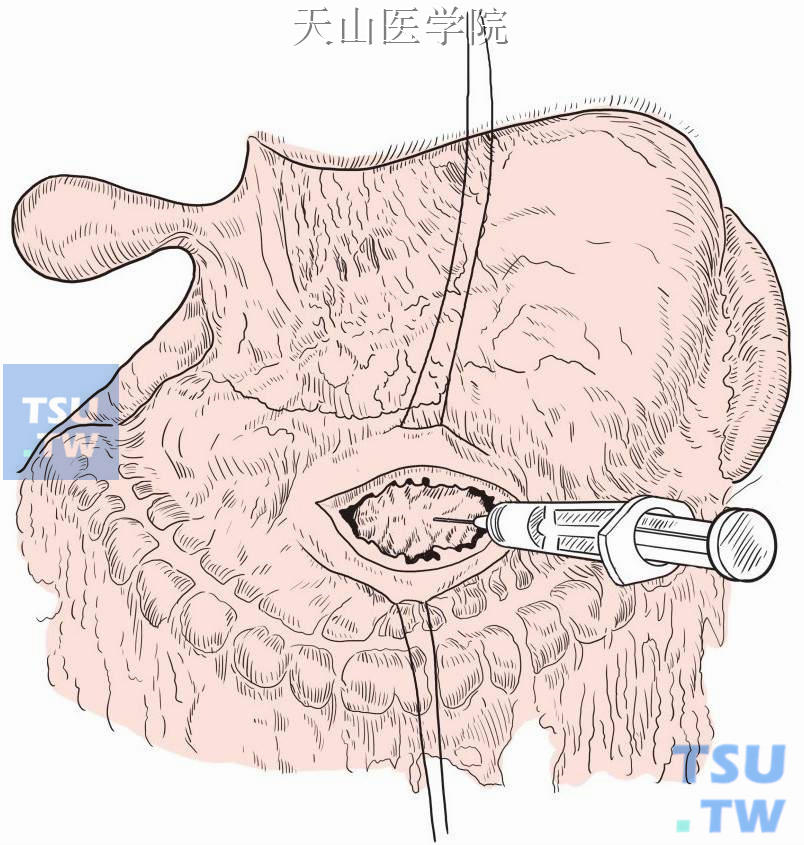
图13-15-5
切开胃后壁和囊肿壁,梭形切除部分胃后壁和囊肿壁,送快速病理检查。扩大开口至约5cm。胃后壁全层和囊肿壁间断或连续缝合止血(图13-15-6)。
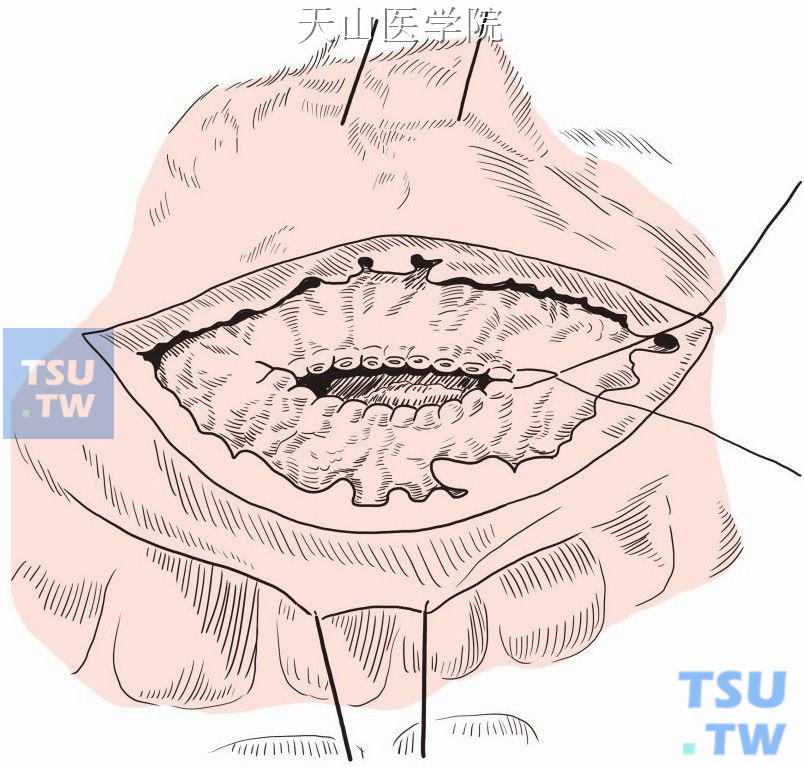
图13-15-6
缝合胃前壁。
3.囊肿十二指肠吻合术(Cystoduodenostomy术)
适用于胰头部靠近十二指肠小囊肿。
做Kocher切口,游离十二指肠,减少吻合口张力(图13-15-7)。
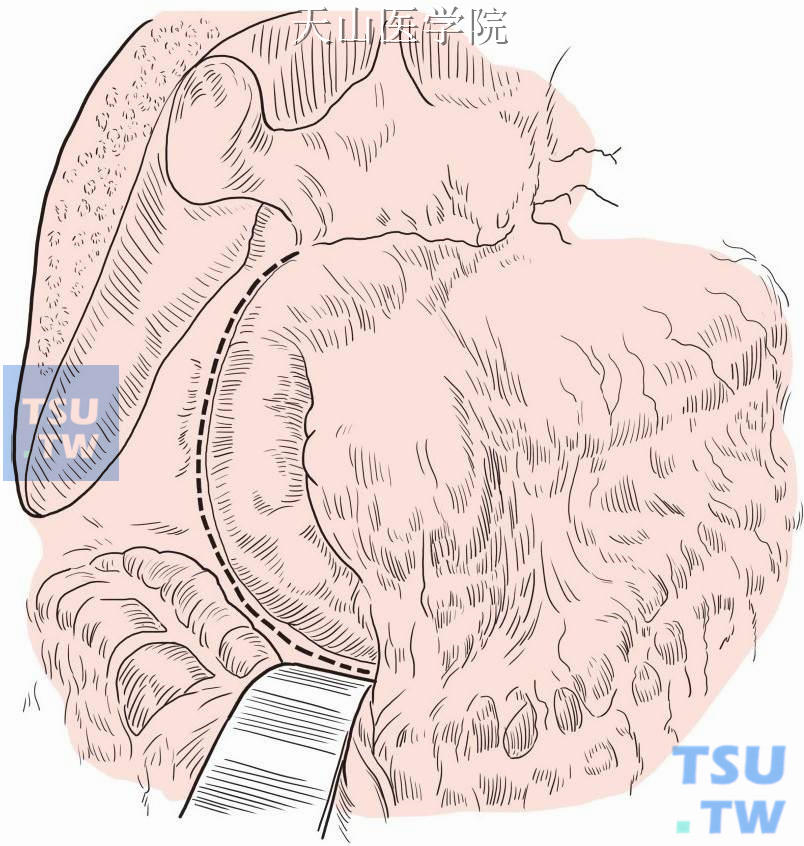
图13-15-7
沿长轴切开十二指肠,穿刺确认囊肿(图13-15-8)。
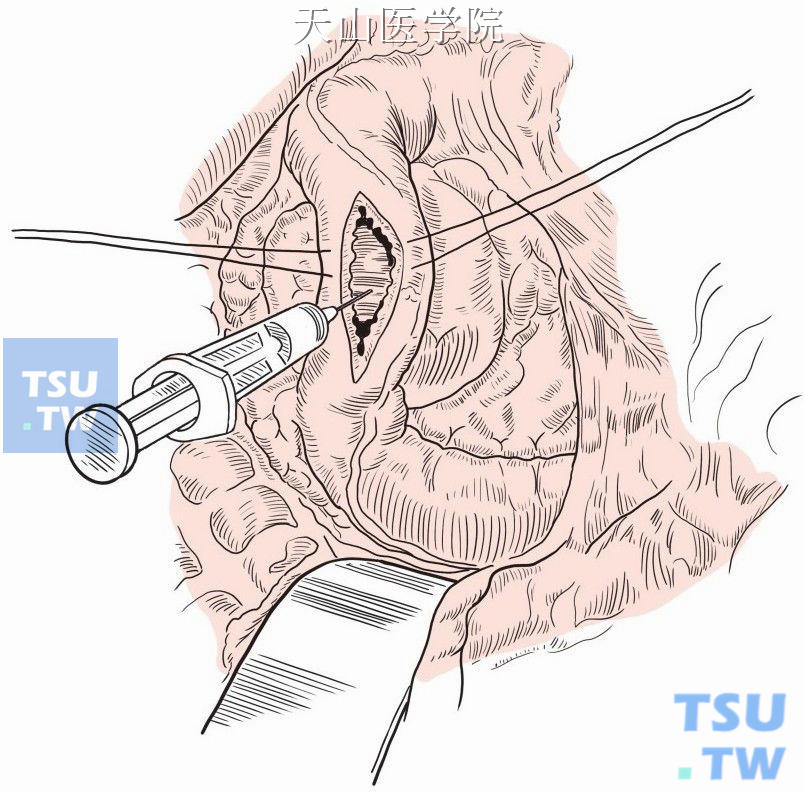
图13-15-8
切开十二指肠后壁和囊肿进行吻合(图13-15-9)。
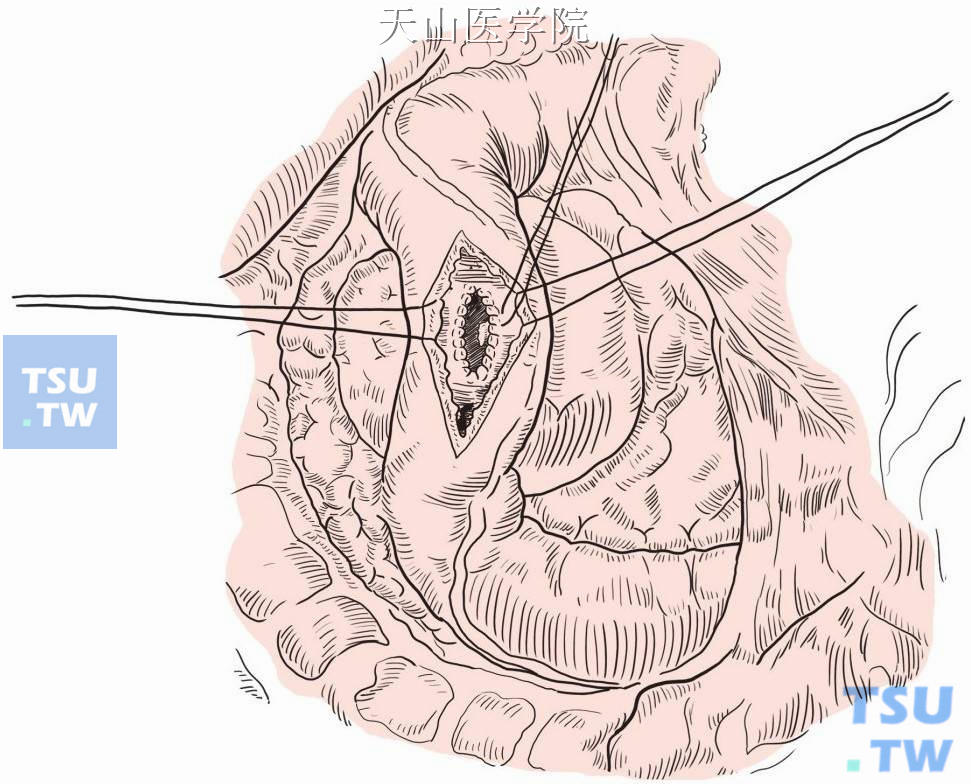
图13-15-9
连续或者间断缝合关闭十二指肠壁(图13-15-10)。
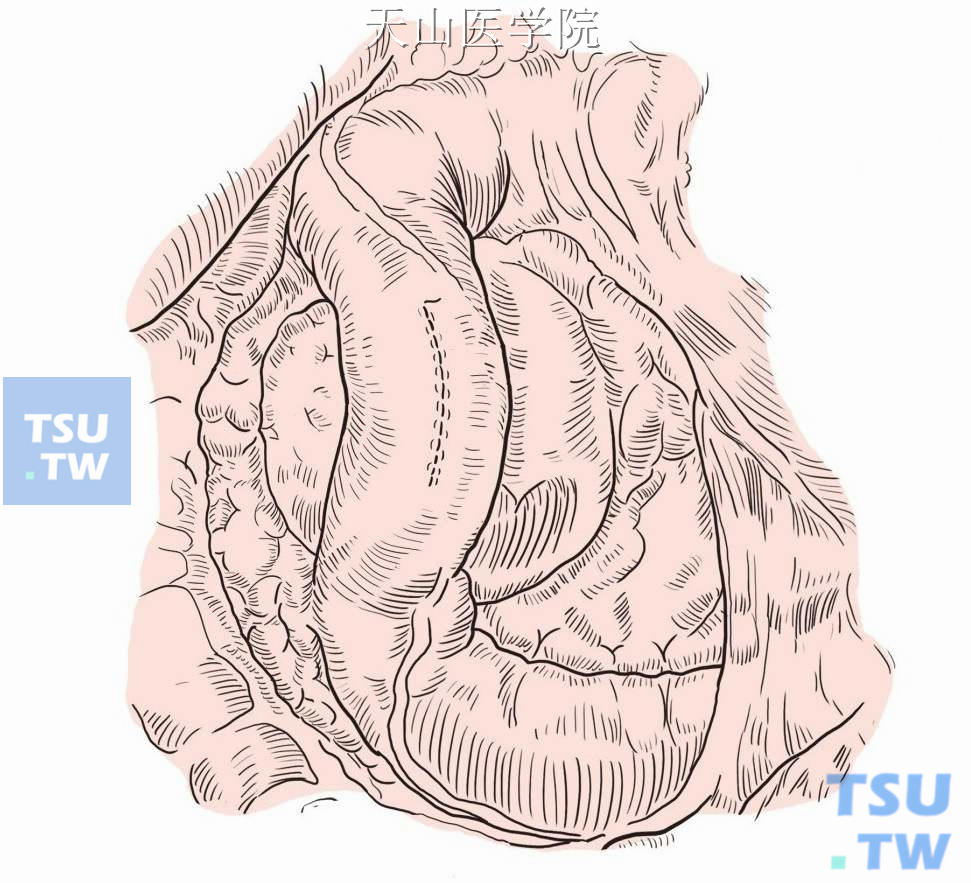
图13-15-10
除通过十二指肠后壁和囊肿吻合外,也用采用十二指肠和相应囊肿位置分别梭形切开,全层连续或间断缝合(图13-15-11)。
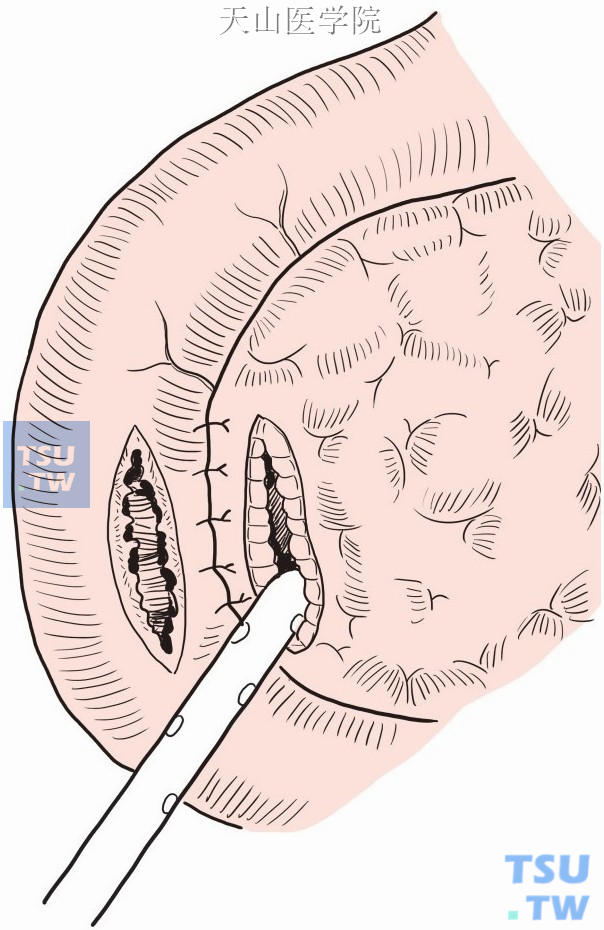
图13-15-11
由于存在十二指肠瘘风险,应当放置胃管和空肠营养管。十二指肠外侧放置腹腔引流管。
意外及术后
意外处理
1.胰腺体尾部假性囊肿有时伴有左侧门静脉高压和静脉曲张,易致术中出血。分离显露囊肿时,曲张静脉要仔细结扎。切开囊肿后,探查清除囊肿内容物或其分隔,均要小心进行,以免造成囊肿内出血。如可能,应尽量在直视下止血,如果在囊肿深部无法显露,先通过压迫填塞止血,大多可以成功。必要时须结扎脾动脉或胃十二指肠动脉。如果仍然不能止血,则须行胰体尾切除和脾切除术。如果止血不可靠,应改外引流,术后如观察到出血则行介入止血。
2.术中发现囊壁菲薄或囊腔自发性出血时,改行外引流。
3.有时术中会发现囊肿伴感染或脓肿形成。囊肿伴感染并不是内引流绝对禁忌证。在充分清洗和完成内引流后,需要在囊肿另一部位同时进行外引流,术后待感染控制后拔除引流管,由于已有内引流存在,不会形成胰外瘘。
术后处理
1.囊肿胃引流者术后应保留胃管胃肠减压。
2.囊肿十二指肠吻合者,由于存在十二指肠瘘风险,应当放置胃管和空肠营养管。十二指肠外侧放置腹腔引流管7天后拔除。
3.囊肿空肠引流不必放置胃管,第二天进流质,第三天拔除引流管(如果淀粉酶正常)。
临床经验
1.术前应对假性囊肿进行全面评估:①MRCP、ERCP有助于判断胰管和囊肿的关系,根据是否与胰管相通、胰管形态是否正常、是否存在胰管狭窄进行分型,有助于选择治疗方案。②CT、超声可判断囊肿位置、囊壁厚度、囊肿数目(多发囊肿是否交通)及胰腺形态。③判断有无伴随慢性胰腺炎、胆管疾病和梗阻,决定是否同时行胆管和胰管引流,或者胰腺切除。④胃镜等判断是否同时存在区域门静脉高压(胃底静脉曲张和脾功能亢进)。
2.外科手术是治疗假性囊肿的金标准,但是,在某些合适病例,介入或者内镜治疗也可取得良好效果。D’Egidio分型Ⅰ型(急性坏死后型),无胰管交通和胰管形态变化,可选择介入经皮穿刺引流。Ⅱ、Ⅲ型伴有胰管形态变化和胰管交通,可选择经乳头支架引流。另外,如果囊肿和胃壁、十二指肠紧贴,亦可采用内镜下经胃、经十二指肠内引流。
3.手术方式以囊肿空肠Roux-en-Y吻合(Cystojejunostomy)适应证最广,适用于各种位置的囊肿,术后出血率低于囊肿胃吻合,其Roux-en-Y吻合的肠襻,亦可同时用于胆管、胰管的引流。虽然文献报道囊肿胃吻合、囊肿空肠的并发症率、复发率近似,但囊肿胃吻合其食物逆流感染、吻合口出血的风险较高。囊肿十二指肠吻合存在十二指肠瘘风险,应谨慎采用。
4.应当在囊肿低位引流。大多数病例合适引流的部位位于横结肠系膜根部。有时大的囊肿沿肠系膜根部延续至下腹部,并不需要在其下腹部最低位吻合,否则反而导致囊腔萎陷后引流不畅。在靠近横结肠系膜根部囊肿主体部位做吻合即可。
5.术前术中如发现慢性胰腺炎伴假性囊肿,胰管多发狭窄+扩张存在,应进行胰管引流。胰管全长空肠侧侧吻合(Partington-Rochelle)能提供充分引流。有文献认为胰管充分引流后,胰腺囊肿不必再行内引流。另有文献认为需要同时内引流,在同一肠襻上分别做胰管空肠吻合和假性囊肿吻合。
6.假性囊肿伴出血为常见并发症,其发生于脾动脉、胃十二指肠动脉、胰十二指肠动脉的比率分别为45%、18%、18%,首选DSA诊断和治疗,DSA失败则选择手术。
7.如囊肿壁菲薄,在经横结肠系膜引流时,可以将结肠系膜组织与囊壁一并吻合,以增强组织牢度。
8.囊肿内有坏死组织,应予以清除。
9.活检一定要取到囊肿壁全层,必要时多点取材。江苏省人民医院曾有过囊性肿瘤因术中活检假阴性行内引流,但半年后肿瘤进展转移的教训。
